TE LO CONTAMOS
DATOS Y CIFRAS No existe un registro unificado ni actualizado de la situación de las personas que sufren algún tipo de demencia, pero sí estudios que analizan la situación. Los datos disponibles son estimaciones realizadas por fuentes oficiales, basadas en datos científicos. La prevalencia real de las demencias en la población es mayor a la estimada, ya que al rededor de un 30% de personas no son diagnosticadas. Magnitud y evolución de la demencia Según la Organización Mundial de la Salud (OMS), entre un 5% y un 8% de la población mundial mayor de 60 años sufre demencia, lo que afecta a más de 55 millones de personas, registrándose cada año 10 millones de casos nuevos. Más del 60% de estas personas viven en países de ingresos medios y bajos. En España, el porcentaje oscila entre el 5% y el 15% en población mayor de 65 años, es decir, entre 700.000 y 1.200.000 personas afectadas. La enfermedad de Alzheimer es la forma más común de demencia y puede llegar a representar entre un 60% y un 70% del total de los casos de demencia. La Demencia con Cuerpos de Lewy y la Demencia Vascular son consideradas la segunda forma más común de demencia afectando entorno al 20% de los casos, cada una de ellas. Por otro lado, entre un 16-25% de las personas con enfermedad de Parkinson pueden desarrollar la demencia asociada a la enfermedad de Parkinson en los primeros 10 años de desarrollo de la enfermedad. Este porcentaje aumenta exponencialmente a medida que pasan los años viviendo con la enfermedad, pudiendo llegar al 80% de personas con la enfermedad de Parkinson que sufren demencia en los casos donde la enfermedad se ha desarrollado durante 20 años. Los casos de demencia asociada a la enfermedad de Parkinson se encuentra por debajo de los dos tipos de demencias anteriores, entre un 3-5% de los casos totales de demencia. Se prevé un incremento de la incidencia de las demencias en todo el mundo. Este incremento está relacionado con la edad, principal factor de riesgo de parecer una demencia, y con el aumento del envejecimiento poblacional, consecuencia del incremento de la esperanza de vida. Si cada vez hay mayor cantidad de personas y de éstas cada vez más, son personas de mayor edad, lógicamente aumentará la incidencia. Le previsión mundial para el año 2030 es de 82 millones de personas enfermas y para el año 2050, de 152 millones. España, al encontrarse en la séptima posición con población más envejecida de Europa, presenta un incremento notable, pudiendo llegar a los 2 millones de casos en el año 2050. Sin embargo, la incidencia, en el caso de la enfermedad de Alzheimer por ejemplo, se ha reducido un 16% cada década en países desarrollados desde el año 1988, gracias a la prevención y reducción de los factores de riesgo y sin utilización de tratamiento farmacológico. Esta enfermedad se puede prevenir en la mitad de los casos, ya que realizar modificaciones en todos los factores de riesgos, como la inactividad física, el tabaquismo, el aislamiento social, etc., puede evitar o retrasar la aparición de las demencias en un 40%. La cara de las demencias Las demencias afectan principalmente a las personas de mayor edad, aunque no todas las personas la desarrollen conforme envejecen, ya que la edad es un factor de riesgo, no un hecho causante. Es decir, a mayor edad, mayor probabilidad de padecer una demencia. El 96% de personas diagnosticadas con demencia en España tienen 65 años o más. Las demencias están presentes tanto en hombres, como en mujeres. La prevalencia de la demencia es mayor a medida que aumenta el rango de edad, y las mujeres son las que mayor porcentaje de esperanza de vida poseen, 87 años frente a 82 en hombres, por lo tanto, puede parecer que hay mayor porcentaje de mujeres que padecen demencia, pero los datos están equilibrados hasta los 79 años y es a partir de los 80 años, cuando es superior en las mujeres que en los hombres, al vivir éstas durante más tiempo. El 82% de personas con demencia posee un nivel de renta anual inferior a los 18.000€ y son mayoritariamente pensionistas. Existe un porcentaje significativo de personas con demencia que viven en zonas rurales o con menor densidad de población, 18,2% en municipios de menos de 10.000 habitantes y 30% en municipios menores de 50.000 habitantes.Análisis de la situación
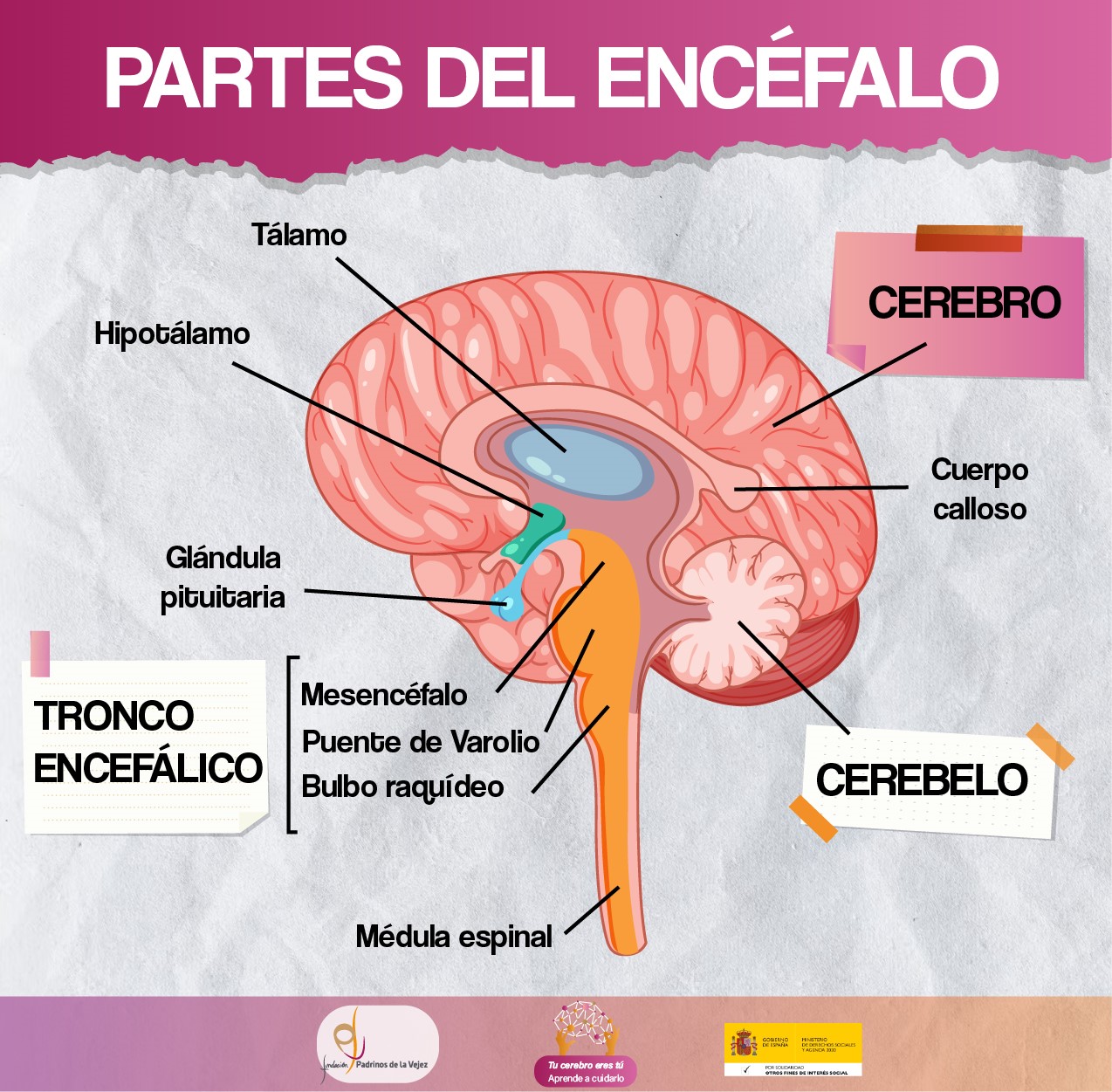
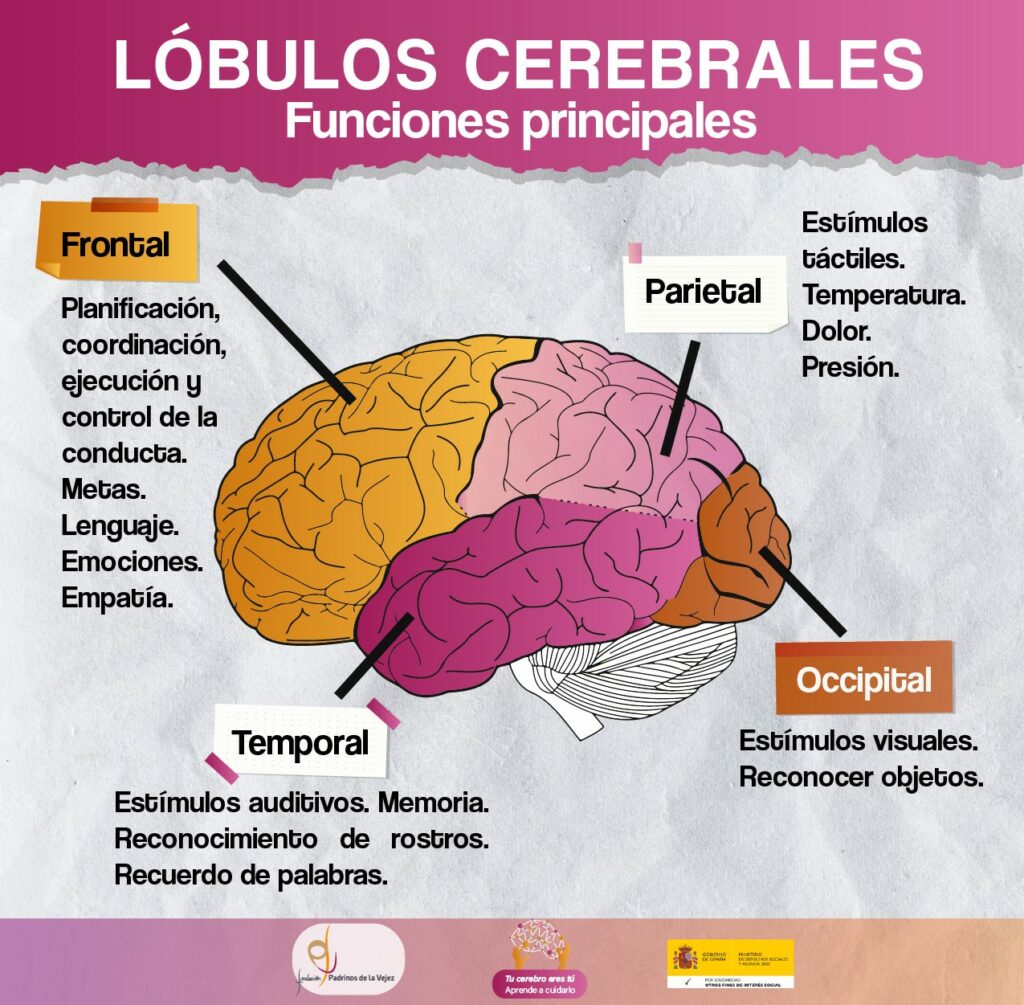
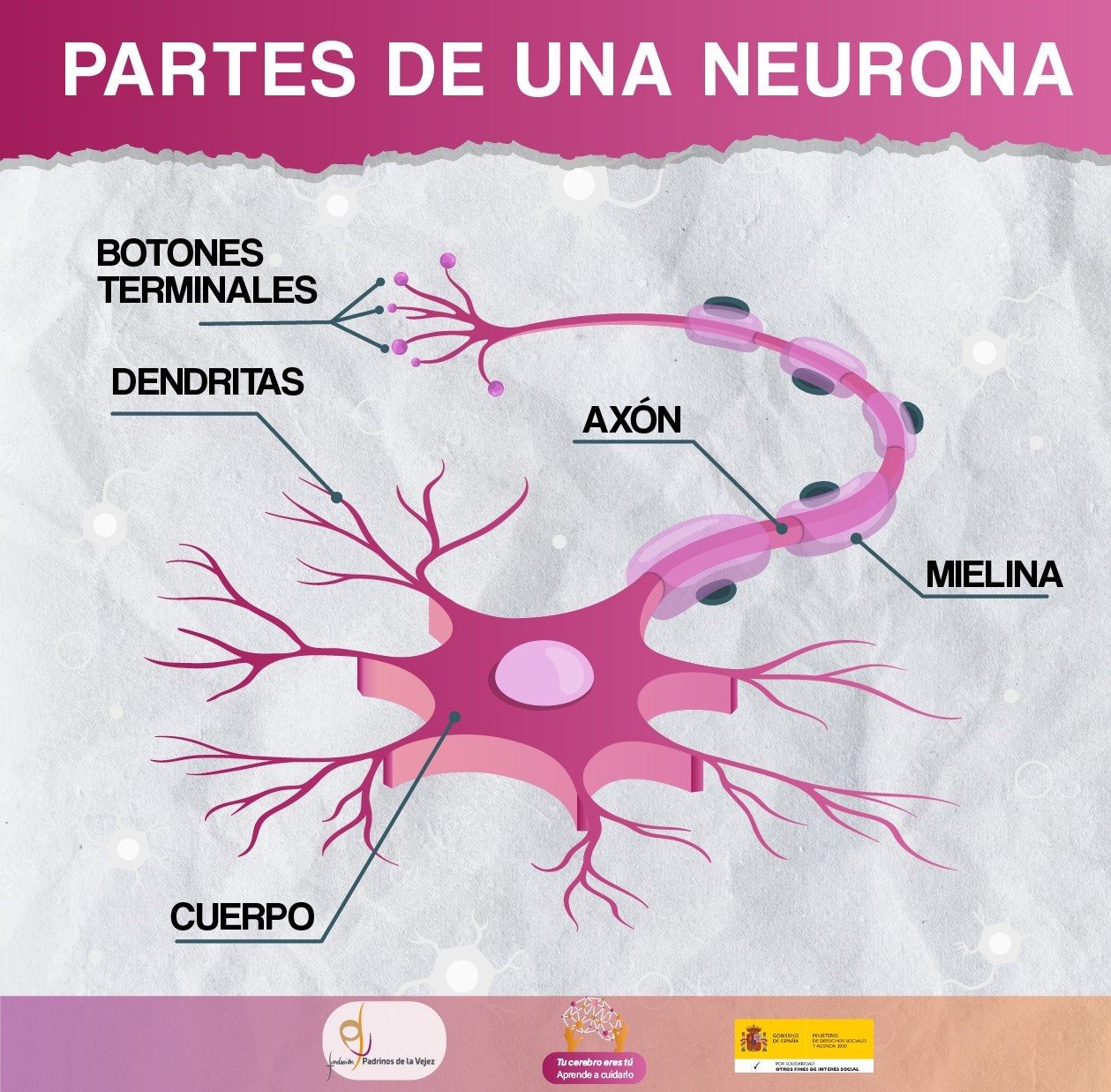
El cerebro es el órgano más complejo del organismo y uno de los que requiere mayor energía. No es un músculo, ya que está formado por células nerviosas, llamadas neuronas, en concreto por 100.000 millones. Pesa en torno a 1.4 kg, tienen un volumen de 1.300 cm³ y es diferente en cada persona, único. Está involucrado en todas las funciones del cuerpo que nos mantienen con vida. Todo los animales vertebrados tienen cerebro. Según la especie, varía el tamaño, la forma y las características. La corteza cerebral humana es una de las más evolucionadas y grandes. El cerebro forma parte del sistema nervioso central y está situado en la zona anterior-superior de la cavidad craneal, donde flota en un líquido transparente, llamado cefalorraquídeo, que lo protege a nivel físico e inmunológico. Está siendo profundamente estudiado en el siglo XXI debido a su importancia en el organismo y al interés científico y social por conocerlo mejor y resolver los enigmas de su funcionamiento. Desarrollo del cerebro humano Aunque comúnmente se hable del cerebro como un todo, el cerebro es solo una parte del encéfalo, que está compuesto principalmente por tres grandes áreas: cerebro, cerebelo y tronco encefálico. 1. Cerebro Es la parte central del sistema nervioso, la más grande del encéfalo. Es el encargado de integrar toda la información recibida por los órganos sensoriales -vista, oído, gusto, olfato y tacto- y organizar una respuesta. Controla la mayoría de las funciones del cuerpo: La corteza cerebral es la superficie externa del cerebro y está contenida en el cráneo. Está dividido, en hemisferio derecho y hemisferio izquierdo, conectados por fibras que forman el cuerpo calloso. Cada hemisferio cuenta con lóbulos: frontal, parietal, temporal y occipital. El lóbulo temporal, es el que se ve afectado cuando comienzan las primeras alteraciones neuropatológicas de la enfermedad de Alzheimer. Esta enfermedad ocasiona otros cambios en el cerebro. Antiguamente, se creía que el hemisferio derecho era el creativo y el izquierdo el racional, pero se ha demostrado que ambos están conectado y ninguno tiene el control absoluto de un área específica. En la parte más profunda de los hemisferios se encuentran núcleos de neuronas con funciones determinadas, como son los ganglios basales y el tálamo. 2. Cerebelo Segunda parte más grande del encéfalo, ubicado en la zona posterior e inferior del cráneo. Se encarga del control postural y de los movimientos, como el equilibrio, la coordinación y la precisión. 3. Tronco encefálico Se encuentra en la base del cráneo y conecta el cerebro con la médula espinal. Está formado por: bulbo raquídeo, puente de Varolio y mesencéfalo. Controla acciones corporales automáticas, como el ritmo cardíaco, la tensión arterial, la presión sanguínea y respiración, y el movimiento voluntario de los ojos, la lengua y los músculos de la cara. 4. Otras partes del encéfalo También están presentes en el encéfalo otras partes, como son: hipotálamo, glándula pituitaria, glándula pineal y quiasma óptico, etc. La coordinación entre estas partes, hace posible la regulación de la temperatura y de los ciclos de sueño, la búsqueda de placer, etc. La médula espinal comunica el cerebro con el resto del organismo, trasladando impulsos nerviosos desde diferentes zonas del cuerpo al cerebro y enviando las órdenes del cerebro al resto del cuerpo. Esta transmisión de información viaja a una velocidad de 120 milisegundos. La médula espinal también actúa de forma autónoma, sin que la información llegue al cerebro, en situaciones de emergencia, lo que se conoce como los reflejos, al levantar la mano al contacto con el fuego, por ejemplo. Las neuronas o células nerviosas son las unidades fundamentales del cerebro y del sistema nervioso central y se encargan de la recepción de la información del mundo exterior obtenidas por los sentidos y del envío de las órdenes a las distintas partes del cuerpo. Para que se produzca la transmisión de información entre neuronas, llamada sinapsis, éstas entran en contacto, mediante impulsos eléctrico-químicos y se intercambian neurotransmisores, que son los encargados de activar o impedir la activación de otra célula. Se producen al menos 100 billones de conexiones entre las neuronas. Esta conexión es fundamental para la subsistencia de las neuronas, ya que necesitan cooperación para desarrollar su función y apoyo de otros tipos de células para mantenerse sanas y activas, ayudando a su limpieza y reparación y evitar así su muerte. Estructura de las neuronas Las neuronas están formadas por tres partes: cuerpo o soma, axones y dendritas. 1. Cuerpo Es la parte principal de la célula. Está formada a su vez por el núcleo, que contiene el ADN, por el retículo endoplasmático y los ribosomas, que producen proteínas y por las mitocondrias, que generan energía. Aquí se realizan la mayoría de las funciones metabólicas de la neurona, vital para su supervivencia. 2. Axón Es una prolongación, parecida a un cable, que sale del cuerpo de la neurona y cuya longitud varía, pudiendo llegar hasta un metro. En su extremo final tiene unos botones terminales, que transportan los mensajes eléctrico-químicos en el intercambio de información entre las neuronas o dentro de la misma. Están recubiertos de una capa, llamada mielina, cuya función es agilizar y facilitar la transmisión de información. 3. Dendritas Son terminaciones nerviosas que salen del cuerpo, ramificadas en forma de árbol, que establecen la conexión con otras neuronas. Reciben los mensajes a través de neurotransmisores, que libera el axón de otra neurona. ¿Cuánto sabe sobre el cerebro humano? Responda a 10 preguntas y compruebe su nivel de conocimiento sobre el cerebro. 1. Un cerebro nuevo cada día Se ha demostrado que el comportamiento humano puede cambiar las estructuras neuronales del cerebro. Este fenómeno se llama neuroplasticidad e implica que cada persona tiene la capacidad de crear nuevas conexiones entre las neuronas gracias al aprendizaje y al cambio de hábitos para buscar nuevas experiencias. Como resultado de este fenómeno, cada día podríamos tener un cerebro diferente. Este aspecto es muy importante para la prevención de las enfermedades del cerebro, como el Alzheimer y otras demencias. 2. El cerebro se entrena y la capacidad mejora Gracias a la plasticidad cerebral, y a la capacidad del encéfalo de establecer nuevas conexiones entre las neuronas y reforzar las antiguas, podemos mejorar la capacidad cognitiva. 3. 1.400 neuronas nuevas cada día Cada día el cerebro genera nuevas neuronas, gracias al proceso de neurogénesis. Con el paso del tiempo, este proceso va ralentizándose, es decir, a medida que envejecemos generamos menos neuronas nuevas cada día, pero seguimos produciéndolas durante toda la vida. Se estima que el proceso de “envejecimiento del cerebro” comienza en torno a los 40 años. 4. El Alzheimer comienza en el lóbulo temporal Este lóbulo se ve afectado cuando comienzan las primeras alteraciones neuropatológicas de la enfermedad de Alzheimer, ya que sus funciones están relacionadas con la memoria, el reconocimiento de rostros y voces, el recuerdo de palabras, etc. 5. El cerebro también enferma Al igual que el resto de órganos del cuerpo, el cerebro también desarrolla enfermedades. Por eso es tan importante cuidar el cerebro, para poder prevenirlas. Antiguamente, algunas enfermedades del cerebro no se conocían, porque iban ligadas a una mayor edad y la población fallecía a edades más tempranas que en la actualidad, por lo que no daba tiempo a desarrollarlas. Con el aumento de la esperanza de vida media de la población, se han ido descubriendo estas enfermedades. Existen varios tipos de enfermedades del cerebro, llamadas demencias. En el apartado «Conocer para prevenir», «Tipos de Demencia» se desarrollar los tipos de demencia y la enfermedad de Alzheimer es una de ellas. 6. “NEUROMITO”. Solo usamos el 10% del cerebro ¡Falso! Gracias al desarrollo de la tecnología, se ha podido analizar la actividad del cerebro y se observa que en cada acción que realizamos se produce un proceso complejo de transmisión de información entre neuronas, que implica el funcionamiento de todo el cerbero. Aún cuando parece que no estamos haciendo nada, el cerebro sigue funcionando. La neurociencia demuestra que utilizamos el cerebro al 100%. 7. ¡El cerebro no duerme! Incluso cuando dormimos, el cerebro está activo y en pleno rendimiento. También el cerebro de las personas en estado vegetativo o inconscientes sigue trabajando. 8. Dormir mejora la memoria Descansar es esencial para afianzar los recuerdos. Mientras dormimos, en el hipocampo, área centrada en la memoria, se producen estímulos que organizan las neuronas y se almacena la información del día. 9. Piloto automático encendido El 95% de las decisiones que tomamos lo hacemos de forma automática. Esto se produce porque el cerebro es un gran ahorrador y para no invertir gran cantidad de tiempo y energía en una determinada decisión, toma la vía más rápida, o lo que es lo mismo “atajos mentales”. 10. El cerebro es inmune al dolor ¡El cerebro no siente dolor! Durante las cirugías cerebrales, se utiliza anestesia solo para evitar el dolor en el cuero cabelludo y en las membranas que recubren el cráneo. De hecho, se pueden realizar neurocirugías con la persona despierta. 11. La deshidratación influye en la “torpeza” El cerebro es en un 70% agua, por lo que al sufrir deshidratación, le resulta complejo realizar tareas que requieran atención, habilidades motoras, memoria a corto plazo y control de la temperatura corporal. 12. El cerebro es el ordenador humano El cerebro se suele comparar con los ordenadores por las funciones que realiza. Dentro de esa comparación, se establece que: 13.¿Hay diferencias entre el cerebro del hombre y el de la mujer? La estudios científicos concluyen que el cerebro de la mujer y del hombre presentan diferencias pequeñas, en cuanto a composición, estructura y tamaño, pero que estas diferencias no están relacionadas con el sexo de la persona, sino con otros factores, como puede ser el entorno social y las variables socioculturales. 14. Edad cronológica versus edad cerebral La edad cronológica hace referencia a la edad en años de cada persona, que se calcula desde el día de su nacimiento. La edad cerebral, se calcula en relación a las capacidades cognitivas que posea una persona en comparación con un grupo que posea la misma edad cronológica. Ambas edades no siempre coinciden, pudiendo ser una mayor o menor que la otra y viceversa. 15. Día mundial del cerebro El 22 de julio de cada año, a partir del año 2014, se celebre el Día Mundial del Cerebro, impulsado por la Federación Mundial de Neurología. El objetivo es difundir información, prevenir y tratar las enfermedades asociadas al cerebro. Que se celebre un día mundial del cerebro implica que es un tema de interés reconocido por parte de la sociedad científica y que se le da importancia a su cuidado dentro del cuidado de la salud. TEST SOBRE CONOCIMIENTOS DEL CEREBRO HUMANO Si quiere comprobar cuánto sabe acerca del cerebro humano, realice el Test de National Geographic España. El Cerebro
¿Cómo es el Cerebro?
Partes del Cerebro
¿Cómo Funciona el Cerebro?
15 Curiosidades del Cerebro
¿Que es la Demencia?
Un poco de Historia
El concepto de Demencia ha ido cambiando a lo largo del tiempo. En el primer siglo de nuestra era, Aulus Cornelius Celsus, escritor médico romano que elaboró el primer texto publicado sobre Medicina, Cirugía y Materia Médica, lo utilizaba como un significado parecido al actual.
Fuente: www.isciii.es
En el siglo pasado la demencia hacía referencia a dos conceptos: carácter incapacitante y afectación de las capacidades de inteligencia y memoria. A estos síntomas, por otros descubrimientos, se le añadió una nueva característica: irreversibilidad, es decir, la incapacidad de volver a la situación antes de la enfermedad.
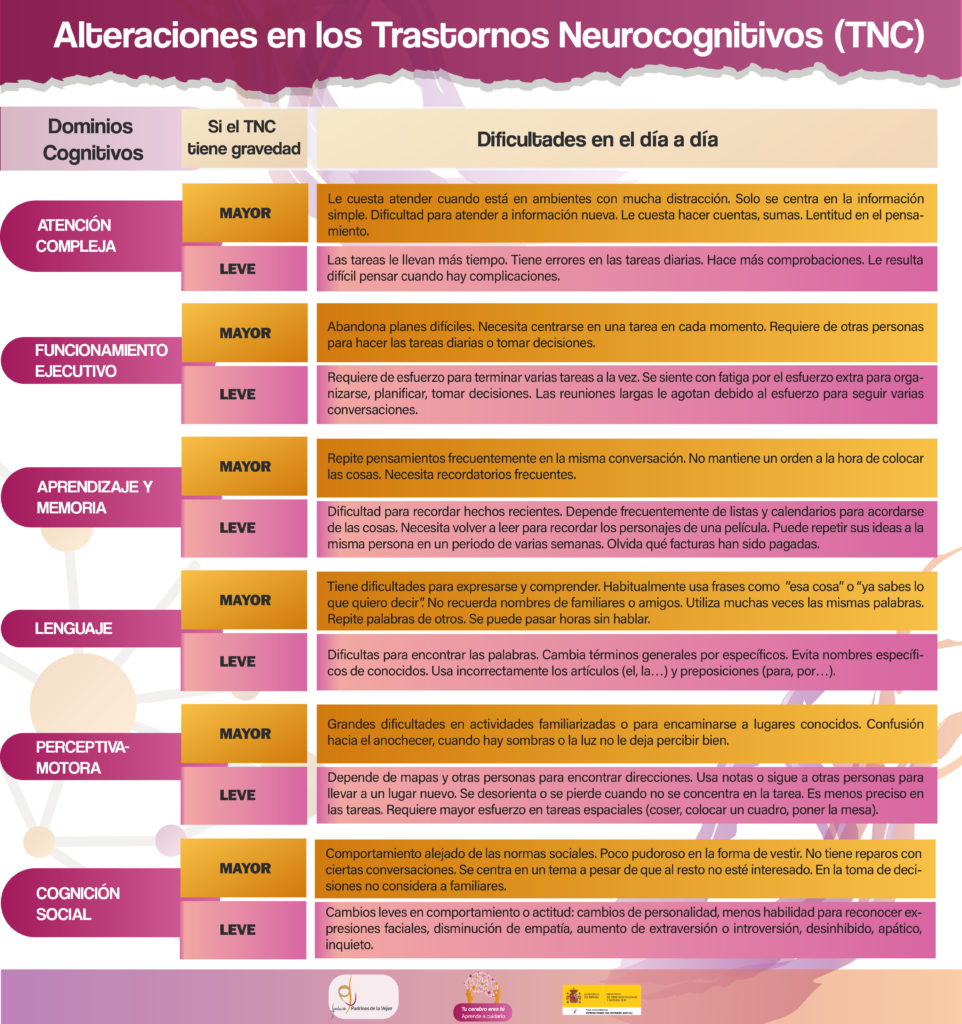
Hoy en día, aunque seguimos utilizando el término demencia porque no está rechazado por los profesionales clínicos, los especialistas hablan más concretamente de Trastorno neurocognitivo -mayor o leve- debido a enfermedad de Alzheimer, debido a Cuerpos de Lewy, debido al Parkinson…porque no hay un tipo de demencia, sino varios tipos de demencia. Además, este Trastorno neurocognitivo al ser de varios tipos, no siempre se verá afectada la memoria, y sí es posible que se vean afectados otros dominicos cognitivos o capacidades. Según el Manual Diagnóstico y Estadístico de Trastornos Mentales (DSM-V-TR): ¿Qué capacidades pueden verse afectadas? La afectación de las capacidades -dominios cognitivos-, que pueden verse alterados según la gravedad de los TNC y su repercusión en la vida diaria son: La mayoría de los Trastornos neurocognitivos (TNC), popularmente llamados demencias, exige como criterio la demostración clínica de que es un defecto fisiológico directo de una enfermedad médica o relacionado por el consumo persistente de sustancias o la combinación de ambos, ya que la principal característica de la demencia es su origen orgánico. Tradicionalmente, y teniendo en cuenta las peculiaridades de cada demencia que veremos más adelante, éstos suelen ir acompañados de: Las personas con demencia o TNC, son especialmente vulnerables a los factores estresantes tanto físicos -una enfermedad- como psicosociales -pérdida de ser querido o ingreso en el hospital- lo que puede agravar problemas asociados.Definición actual y saber algo más
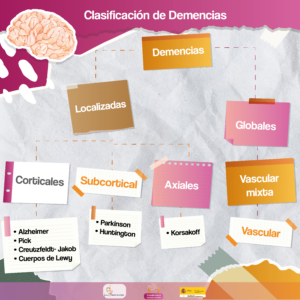
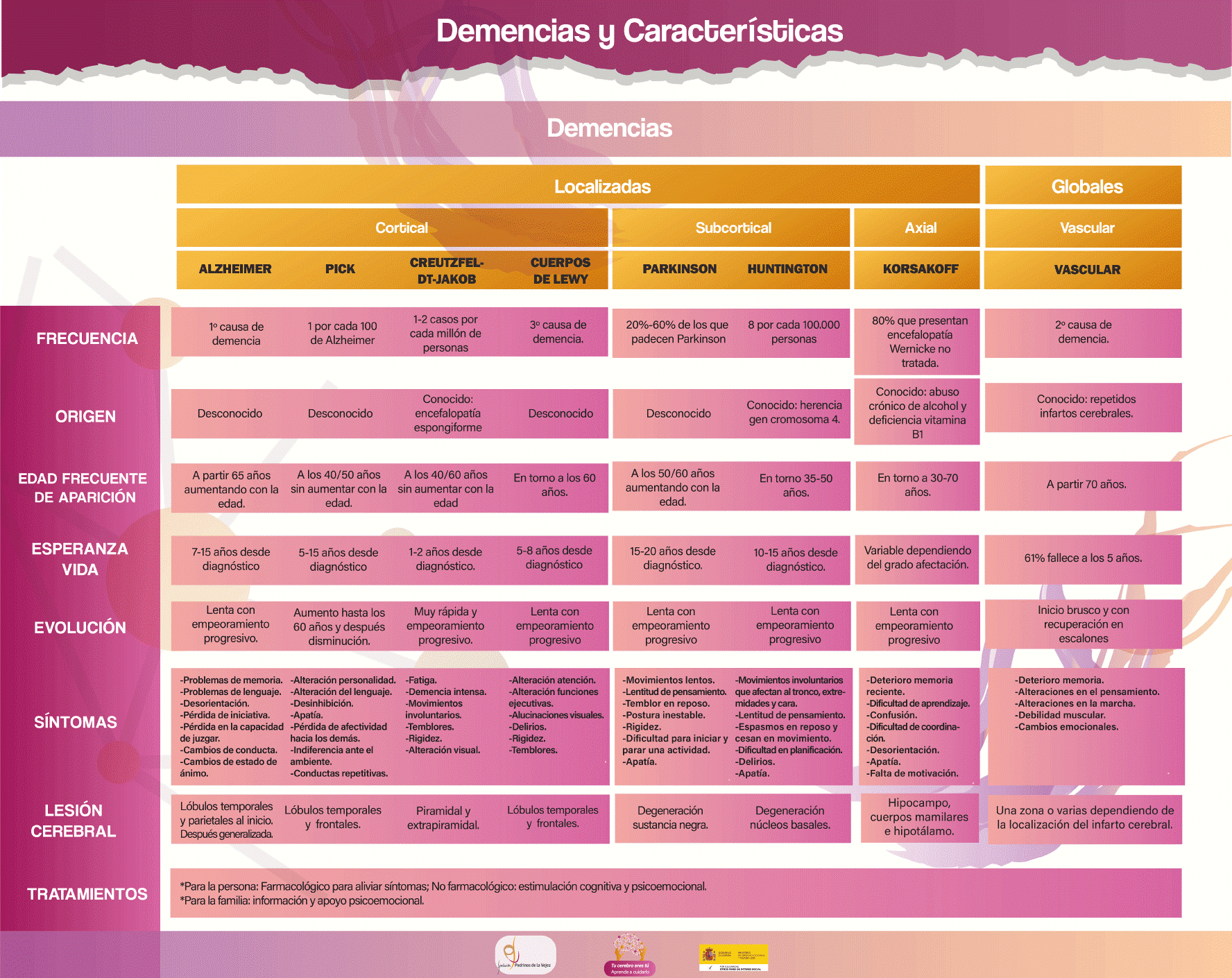
Existen diversos tipos de clasificaciones, tomaremos la clasificación del DSM-V-TR. Según este Manual, la clasificación viene determinada por la localización cerebral de la lesión y por los síntomas que son característicos. Por lo tanto, se dividen en dos grupos: A través del siguiente esquema, tenemos una visión más completa de la clasificación: A continuación desarrollaremos cada demencia para conocer sus características particulares. Afectación degenerativa de la corteza cerebral. Se caracterizan por una pérdida de funciones en lóbulos frontales y por presentar el síndrome afaso-apraxo-agnósico. -Afasia: alteración del lenguaje. Apraxia: alteración de la gestualidad y manipulación de objetos. Agnosia: alteración del reconocimiento de objetos, personas y lugares-. Entre ellas están: ALZHEIMER De origen desconocido y comienzo insidioso con progresión gradual aparece con mayor probabilidad a partir de los 65 años aumentando con la edad. Se considera la más frecuente de las demencias. A nivel neuropatológico, los hallazgos son placas seniles, degeneración neurofibrilar y granulovascular, acumulación de lipofuscina, unido a la atrofia cortical -inicialmente temporal desde donde se propagará hacia parietal y frontal- y dilatación de surcos cerebrales. Entre la sintomatología: PICK En la actualidad se engloba dentro de las demencias frontotemporales, representando al 25% en las mismas. De origen desconocido, se inicia con cambios de personalidad y por lo general, se manifiesta entre los 40 y 50 años sin ir aumentando con la edad. Se estima que existe un caso de demencia tipo Pick por cada 50-100 caso de Alzheimer. A nivel neuropatológico, se observan Cuerpos de Pick y neuronas abalonadas. Los lóbulos frontales y temporales se verán afectados simétricamente. En el curso, pueden aparecer reflejos primitivos -cabeceo, chupeteo, agarramiento- y Síndrome de Kluber-Bucy -incremento del apetito, conductas sexuales, exhibicionismo-. Entre la sintomatología: − Desinhibición − Apatía − Pérdida de empatía − Perseveración − Hiperoralidad − Alteración en la cognición social − Alteración en la expresión, denominación, búsqueda de palabras, gramática o comprensión. CREUTZFELDT-JACOB De comienzo insidioso y progresión rápida debido a una encefalopatía espongiforme, popularizada en los últimos tiempos por el caso de las vacas locas. Es causada por proteínas sin ácido nucleico llamadas “priones”. Se puede presentar en cualquier edad, aunque típicamente aparece entre los 40 y 60 años, un 5%-15% tiene componente familiar. A nivel neuropatológico, presenta múltiples signos neurológicos, manifestando la conocida Tríada C-J. Entre la sintomatología, la Tríada C-J: Los síntomas que manifiesta, producen fatiga, ansiedad, descoordinación visual, marcha anormal llevando al fallecimiento en uno o dos años. CUERPOS DE LEWY De comienzo insidioso con progresión gradual. Se caracteriza por la presencia de los Cuerpos de Lewy, inclusiones citoplasmáticas eosinofílicas que se acumulan defectuosamente en la corteza cerebral. A nivel neuropatológico, estos Cuerpos de Lewy más placas amiloides y déficit de acetilcolina sugieren que esta demencia, esté a medio camino entre la enfermedad de Alzheimer y la enfermedad de Parkinson. Por prevalencia, se considera la segunda más frecuente entre las demencia. Entre la sintomatología: Afectación degenerativa del subcortex cerebral. Se caracterizan por una afectación del tálamo, ganglios basales y tronco cerebral. Entre ellas, están: PARKINSON Con comienzo insidioso y progresión gradual, el inicio suele ser entorno a los 50-60 años y la enfermedad de Parkinson claramente precede al comienzo de este trastorno. La demencia tipo Parkinson, afecta entre el 20% y 60% de los pacientes con Parkinson, siendo más frecuente entre las personas mayores. A nivel neuropatológico, se produce una degeneración de la sustancia negra especialmente afectando a las células dopaminérgicas. Entre la sintomatología: HUNTINGTON Enfermedad hereditaria, transmitida por un único gen situado en el Cromosoma 4. De inicio insidioso su duración media es entorno a los 15 años. Antes de la aparición de la demencia, suele aparecer la “corea” de Huntington -movimientos involuntarios e impredecibles que afectan al tronco, extremidades y cara en forma de torsión que recuerdan a un baile- y espasmos en reposo que se detienen cuando comienza una actividad. Puede dar lugar a una demencia progresiva y degenerativa que afecta a las funciones cognoscitivas emocionales y al movimiento. Neuropatológicamente, se observa una degeneración de los ganglios basales, especialmente de las neuronas gabaérgicas y colinérgicas. Entre la sintomatología: Afectación degenerativa de estructuras axiales como hipocampo, cuerpos mamilares e hipotálamo, causando deterioro en la memoria reciente y en el aprendizaje. Entre ellas se destaca: KORSAKOV Fase crónica del Síndrome Wernike-Korsakoff, producido éste por un déficit de la vitamina B1 y asociado habitualmente al alcoholismo crónico y una mala alimentación. Neuropatológicamente, provoca lesiones en el diencéfalo. La fase crónica de este síndrome produce la demencia tipo Korsakov Entre la sintomatología: Combinaciones de las demencias precedentes, especialmente por alteraciones de la corteza y subcorteza cerebral. Entre ellas, se destaca: VASCULARES De inicio brusco y provocada por una enfermedad cerebro vascular -repetidos infartos cerebrales que destruyen pequeñas zonas-. Se caracteriza por deterioros cognitivos irregulares dependiendo de la zona afectada, con deterioro súbito y una recuperación parcial como en escalones, manteniendo unas funciones muy alteradas y otras intactas. Generalmente empeora conforme pasa el tiempo. Neuropatológicamente, la afectación depende de las estructuras cerebrales donde se localice el accidente vascular. Entre la sintomatología:Tipos de Demencia
DEMENCIAS LOCALIZADAS CORTICALES
DEMENCIAS LOCALIZADAS SUBCORTICALES
DEMENCIAS LOCALIZADAS AXIALES
DEMENCIAS GLOBALES
CUADRO DE DEMENCIAS
- ALZHEIMER
- PARKINSON
- OTRAS DEMENCIAS
El primer caso de Alzheimer fue descrito por Alois Alzheimer en 1903. Este investigador alemán identificó una “enfermedad inusual de la corteza del cerebro” de una mujer que presentaba pérdida de memoria, desorientación y alucinaciones hasta su muerte con 50 años. Tras la autopsia observó que el cerebro era más delgado de lo normal, placas seniles y ovillos neurofibrilares. El Alzheimer destruye las células del cerebro -neuronas- y sus conexiones. Al inicio, las neuronas que antes mueren son las ubicadas en el lóbulo temporal y en el hipocampo, responsables de almacenar y recuperar la información, de ahí la dificultad de la persona para recordar, hablar, pensar o tomar decisiones. A medida que avanza la enfermedad, se va extendiendo la muerte de las neuronas y sus conexiones en otras partes del cerebro causando mayor incapacidad e involución de las funciones de la persona, como se puede comprobar en el apartado ETAPAS. Al final de la enfermedad, el cerebro se ha reducido, pesa menos y los surcos se han ensanchado, llevando a la persona a adoptar la postura fetal y a necesitar ayuda incluso en las actividades más básicas con pérdida la capacidad de hablar y comunicarse. En la actualidad, la enfermedad de Alzheimer es la causa más común de demencia, llegando a representar el 60%-70% de los casos de demencia en España. Es la enfermedad que más preocupa a las personas mayores, ya que 1 de cada 10 tiene Alzheimer. Pasado más de un siglo desde su descubrimiento, el origen sigue siendo desconocido y no se sabe el porqué de la muerte de las neuronas, y por tanto la pérdida de sus conexiones. Las investigaciones han descubierto una baja concentración de la acetilcolina -neurotransmisor- y los fármacos que se utilizan, mejoran temporalmente la funcionalidad mental, pero no retrasan la producción de la enfermedad. Como factores de riesgo que aumentan la posibilidad de padecer Alzheimer se destacan varios, entre ellos: – Envejecimiento -a mayor edad mayor riesgo- – Sexo femenino -las mujeres viven más años- – Antecedentes familiares de Alzheimer – Genotipo (ApoE4) – Nivel elevado colesterol – Hipertensión – Diabetes – Traumatismos craneoencefálicos – Estrés – Historia de depresiones – Tabaquismo – Nivel elevado de homocisteína (proteína) La genética no la podemos cambiar, lo que sí está de nuestra mano es la prevención. Para más información sobre cómo prevenir la demencia tipo Alzheimer, acede al apartado Mejor Prevenir. Historia
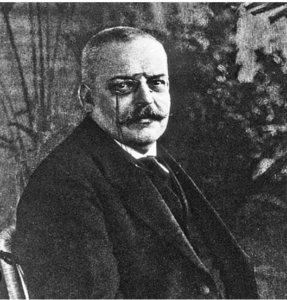
¿Quién no se ha preguntado alguna vez si tendrá Alzheimer cuando ha olvidado el nombre de alguien o no recuerda dónde ha puesto las llaves? Este tipo de olvidos es normal y la mayoría de las veces se produce porque no hemos prestado la atención necesaria o por la automatización de las tareas, por eso no debemos alarmarnos. Ahora bien, cuando olvidamos cómo llegar a casa, no reconocemos a los familiares o allegados o preguntamos lo mismo una y otra vez en un corto espacio de tiempo, sí debemos consultar con un especialista. Los signos de un envejecimiento normal son distintos a los debidos por un envejecimiento patológico. ¿Qué es el envejecimiento? El envejecimiento es el conjunto de modificaciones morfológicas -estructura- y fisiológicas -funcionamiento- que se producen en el organismo con el paso del tiempo. Se distingue tres tipos de envejecimiento: normal, patológico y óptimo.Enfermedad de Alzheimer vs Envejecimiento Normal
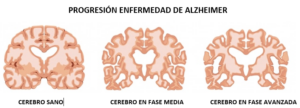
Una persona con Alzheimer presenta unos cambios en el cerebro que destruyen el equilibrio saludable en su interior que ocurren durante años antes de los primeros indicios de demencia. El siguiente vídeo presenta los cambios degenerativos que se producen en las neuronas, conexiones, sistema vascular cerebral y en el mismo cerebro.Cómo Cambia el Cerebro con Alzheimer
La enfermedad de Alzheimer, provoca un gran impacto en la persona que la padece y su familia. Pero además, afecta directa o indirectamente a otros sectores de la sociedad, convirtiéndose en un reto para la sostenibilidad del sistema social, económico y sanitario del país. Se considera la gran epidemia silenciosa del siglo XXI, una epidemia permanente, que mientras no se encuentre solución, seguirá avanzando y aumentando su gravedad.
Factores de Riesgo
Según la Organización Mundial de la Salud (OMS), la edad es el factor de riesgo más conocido para que una persona desarrolle demencia tipo Alzheimer. Aunque esta enfermedad no es sinónimo de envejecimiento natural y no afecta exclusivamente a las personas mayores de 65 años, existe un tipo de demencia de inicio temprano -antes de los 65 años- que representan el 9% del total, y está aumentando de manera significativa.
Los estudios demuestran que otros factores también aumentan la probabilidad de padecer demencia. Entre ellos:
- No hacer ejercicio con regularidad
- Tabaquismo
- Exceso de bebidas alcohólicas
- Exceso de peso u obesidad
- No llevar una dieta mediterránea
- Hipertensión arterial
- Altos niveles de colesterol
- Diabetes
- Depresión
- Aislamiento social
- Bajo nivel educativo
- Inactividad cognitiva
- Contaminación atmosférica
Impacto en la Persona con Alzheimer
El Alzheimer provoca grandes cambios en la vida diaria de la persona que la padece:
- Se ven afectadas funciones físicas, psicológicas, de conducta y sociales, que conlleva la pérdida de capacidades.
- El Alzheimer, es la enfermedad que causa más años vividos en situación de dependencia en España. La pérdida de autonomía e independencia hace necesaria la aparición de cuidados y apoyos para la realización de las actividades básicas e instrumentales de la vida diaria. Estos cuidados varían en cada etapa de la enfermedad, en función de su evolución. En el apartado «Conocer para Prevenir», «Te lo Contamos», «Evolución y Cuidados del Alzheimer» se recogen los cuidados específicos en cada etapa.
- Se produce aislamiento social debido a la propia enfermedad que provoca reducción de contactos tanto con el mundo exterior, amistades y comunidad, como con la familia. Por ejemplo, la desorientación espacio-temporal, provoca riesgo de pérdida de la persona y las limitaciones en la capacidad comunicativa crea dificultades para que la persona se comunique con los demás. El aislamiento se produce de manera progresiva a medida que progresa la enfermedad.
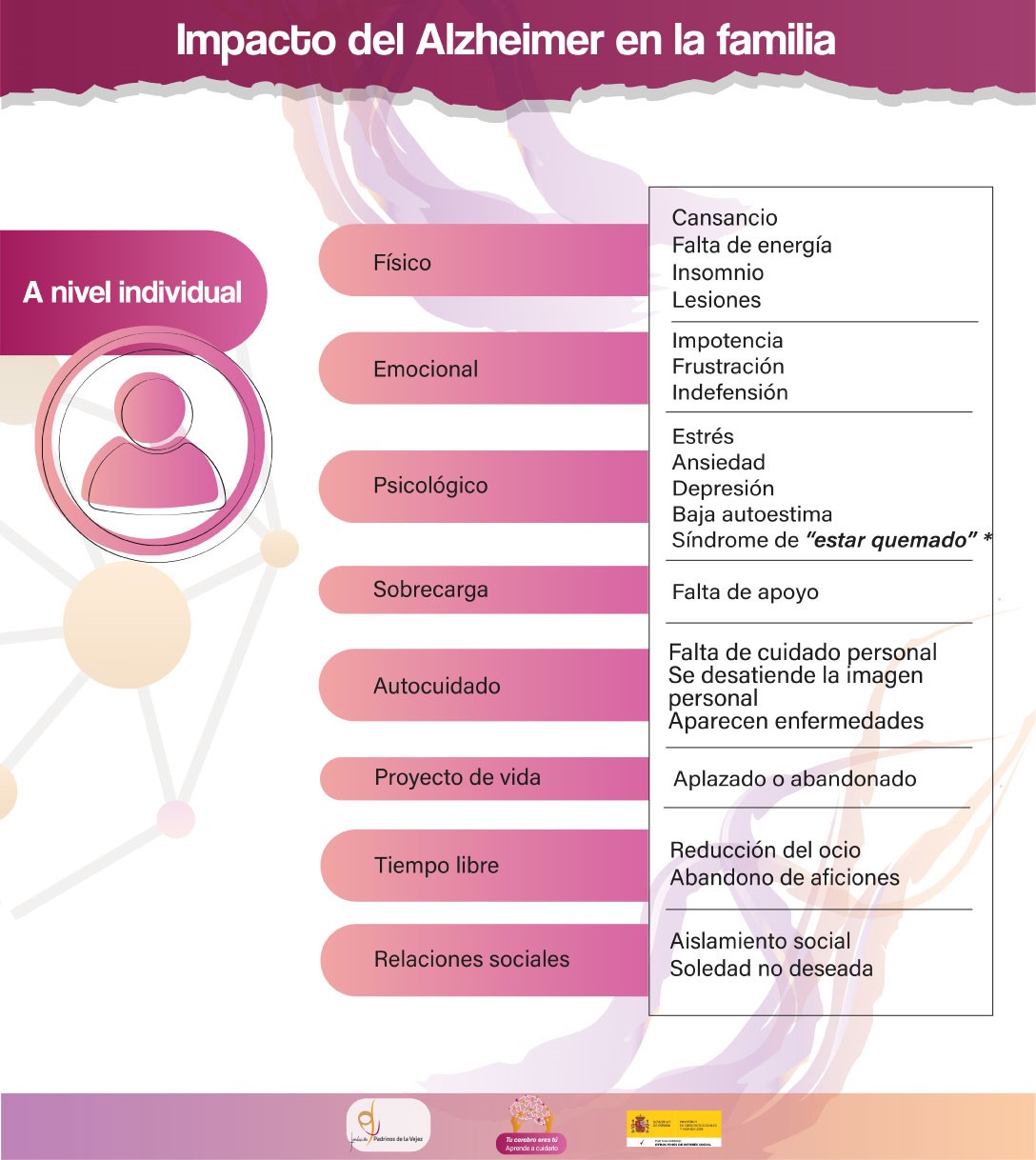
Impacto en la Familia
Según la OMS, el Alzheimer es devastador para quien lo padece, para la persona cuidadora y los familiares, constituyendo una patología del núcleo familiar. En España, el cuidado de las personas enfermas de Alzheimer lo realiza mayoritariamente la familia, que tiene un papel esencial en la provisión de servicios y en la atención a la persona enferma.
La dinámica familiar experimenta cambios para adaptarse a la nueva situación de aportación de cuidados, que puede provocar desintegración de la familia y que repercute en la calidad del cuidado aportado, en el bienestar de la persona enferma y en el bienestar de las personas cuidadoras, principalmente mujeres, entre el 70% y el 80% de los casos.
Los efectos que produce la enfermedad de Alzheimer en los miembros de la familia, son diferentes para cada uno de ellos, ya que va ligado a la cantidad de horas de cuidados que se preste, al tipo de cuidado y a la fase en la que se encuentre la enfermedad. La persona cuidadora principal, al realizar el cuidado de forma continuada y/o en exclusividad o con pocos apoyos, es la que se ve más afectada y el impacto en ella es mayor.
*Conocer el síndrome de burnout es importante para poder prevenirlo. Se puede conocer más sobre este síndrome en el apartado «Cuidados y Demencias», «Cuidador/a», «Prevención de la Sobrecarga».
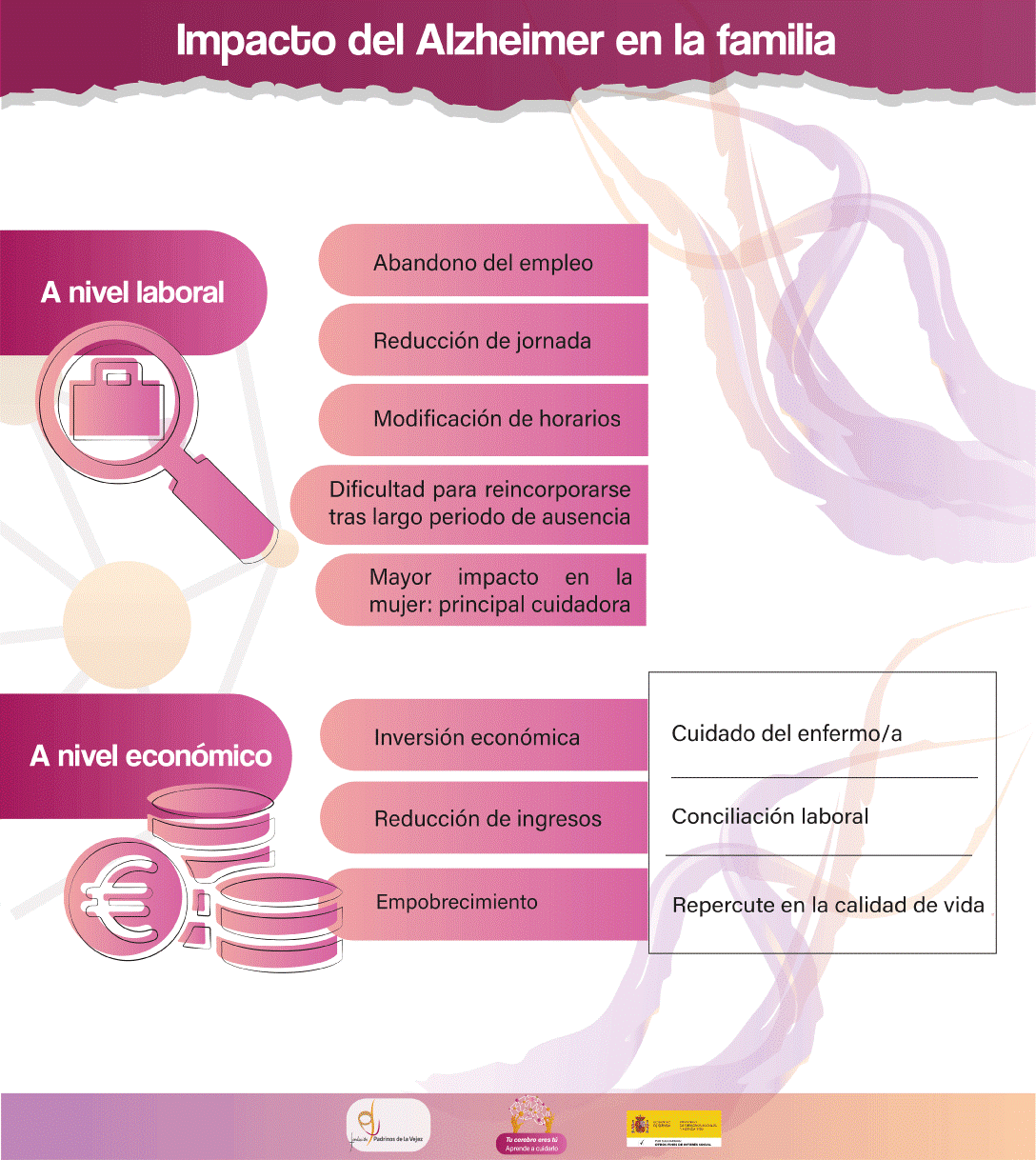
Impacto Social, Económico y Sanitario
El Alzheimer plantea importantes retos para la sostenibilidad de los sistemas de protección social. El impacto económico de la enfermedad no sólo va a condicionar la sostenibilidad de los sistemas sociales y sanitarios, sino que podrá afectar a la economía, y especialmente a la de las familias afectadas.
Impacto Social
- En la ciudadanía: alto grado de desinformación y falta de concienciación sobre el Alzheimer y su posible prevención, que provoca incomprensión de la enfermedad y situaciones de rechazo, exclusión y estigmatización. Hay que avanzar hacia entornos amigables, transformando la percepción y consideración de la sociedad hacia la enfermedad, presente, permanente y creciente en la sociedad.
- En los entornos: entornos no accesibles que provocan falta de participación de las personas con Alzheimer en la comunidad, como ciudadanos/as de pleno derecho. Para que esta participación se haga efectiva es necesario contar con entornos accesibles y adaptados, donde las personas se sientan cómodas y seguras para poder seguir desarrollando las actividades de la vida diaria en el exterior, por ejemplo, en el comercio, en el transporte público, en los centros de actividad social, etc.
- En los agentes del entorno que intervienen, representan, defienden, investigan, prestan servicios o se relacionan con las personas con Alzheimer y sus familias -Administraciones Públicas, movimiento asociativo, centro de investigación, empresas proveedoras de servicios, etc.-:
– Impacto en el ámbito de la investigación y el avance científico.
− Impacto en la respuesta de apoyo y provisión de servicios, dando respuestas a las demandas a través del Sistema para la Autonomía y Atención a la Dependencia (SAAD) y fuera de él.
− Impacto en la formación: déficit en la formación de profesionales para el correcto abordaje e intervención centrado en la persona con Alzheimer, destacando su importancia la detección temprana para la que se requiere agentes correctamente preparados y capacitados.
− Impacto en las instituciones públicas y privadas -residencias, centros de día, etc.- que prestan servicios a personas mayores y/o dependientes: aumenta la demanda de intensidad de cuidados. Esto implica: inversión económica en equipamiento especializado, espacios accesibles y contratación de personal de presencia continuada; profesionalización en enfermedades crónicas y atención centrada en la persona; y adaptación de la oferta a la demanda, que se prevé que aumentará en las próximas décadas.
Impacto Económico y Sanitario
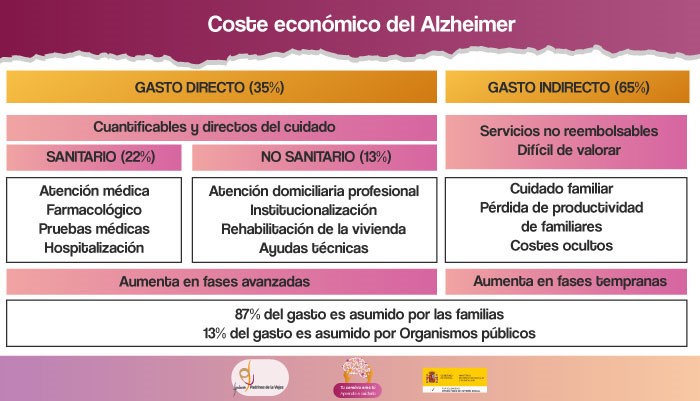
El impacto económico afecta a todos los actores implicados, desde las administraciones hasta el binomio paciente-familia, ya que evaluamos el coste que supone la enfermedad. A nivel mundial, el coste derivado de las demencias en 2018 se estima en 1 billón de dólares anuales. Se prevé que para el año 2030 el coste se haya duplicado. Esta cifra podría desbordar la capacidad de los sistemas social y sanitarios existentes, si no se interviene a tiempo.
Según un estudio de la Confederación Española de Alzheimer, el coste medio anual del cuidado de una persona con demencia en España es de 31.000€, para 2021. Si estimamos que en España existen un millón de personas con demencia, se precisarían 31.000 millones de euros anuales teniendo en cuenta que dicho coste equivale al 2% del Producto Interior Bruto (PIB) aproximadamente. Sin embargo, la dotación económica del Plan Integral de Alzheimer para 2023 en nuestro país, ha sido de 1 millón de euros, si bien es cierto que el SAAD atiende el coste parcial ocasionado. El 80% de las personas con demencia son cuidadas por sus familias. Se estima que el gasto para el cuidado de una persona con demencia representa un tercio de la riqueza de la familia en los últimos cinco años.
El impacto económico de la enfermedad es enorme y difícil de evaluar, debido a la interacción de los tipos de gastos y la dificultad de cuantificar los gastos indirectos. Un estudio reciente presenta la existencia de costes ocultos derivados de la enfermedad de Alzheimer que pasan desapercibidos tanto en los análisis del impacto económico de la enfermedad como para la sociedad. Los análisis que no contemplan estos costes ocultos, solo muestran la punta del iceberg del impacto económico real que la enfermedad tiene en la sociedad y en las familias.
Los costes ocultos son:
- Problemas de salud derivados del cuidado a la persona enferma.
- Inversión económica de la familia, que se ve forzada a recortar gastos o a usar sus ahorros.
- Reducción de la calidad de vida, tanto de la persona enferma, como de la persona que cuida.
- Costes acumulados durante los años previos al diagnóstico y costes de los casos que nunca llegan a diagnosticarse.
El abordaje de las demencias es una prioridad de salud pública que representa un gran reto para la sostenibilidad del sistema sanitario. De ahí la necesidad de planificar y promover actuaciones para dar respuestas integrales a las personas que sufren esta enfermedad y a sus familias, desde la sensibilización, pasando por la prevención y la intervención hasta el final de la vida, tanto dentro, como fuera del domicilio.
El progresivo aumento de la incidencia de la enfermedad, hace prever un aumento de ingresos hospitalarios y de estancias más prolongadas, debido a que el manejo clínico en estos casos es más dificultoso y complejo. Esto se traduce en estancias más costosas.
Según la OMS, el Alzheimer produce un aumento de los costes en la atención crónica para los gobiernos y una pérdida de productividad para las economías. Se estima que para 2030 el coste de la atención de las personas afectadas en todo el mundo habrá aumentado tanto, que podría desestabilizar el desarrollo social y económico mundial y desbordar los servicios de atención social y sanitaria y, en particular, los sistemas de atención crónica. Por ello es fundamental invertir en investigación para curar la enfermedad o prevenirla e investigación para detectarla precozmente y para cuidar con la atención centrada en la persona con demencia.
La demencia tipo Alzheimer avanza de manera lenta y progresiva en la mayoría de los casos -pudiendo llegar a 20 años- y otros de manera rápida. Uno de los síntomas previos es un deterioro cognitivo ligero, principalmente el deterioro de la capacidad para recordar hacer algo en el fututo -memoria prospectiva-. En estos momentos iniciales, la levedad del deterioro junto con automatización de las actividades diarias más el desenvolvimiento adecuado de la persona en el entorno, favorece a que los síntomas puedan pasar desapercibidos y solo quien convive diariamente con la persona, se dé cuenta de que algo está ocurriendo.
Las señales de alarma que según la Asociación Americana de Alzheimer nos pueden hacer pensar que algo está ocurriendo son: 1. Pérdida de memoria para hechos recientes Dificultad para retener hechos o conversaciones, que habitualmente se traduce en preguntas reiterativas. Típicamente el paciente no es capaz de recordar muchos de estos hechos olvidados, aunque se le insista en ello. 2. Dificultad en la realización de tareas cotidianas Preparar una comida, manejar un electrodoméstico, realizar sus aficiones habituales… 3. Problemas con el lenguaje Dificultad para nombrar objetos cotidianos, pérdida de fluidez en la expresión oral, puede utilizar giros para nombrar las cosas como “eso para comer” en lugar de “tenedor”, por ejemplo. 4. Desorientación en el tiempo No saber en qué fecha estamos y olvidar el año suele ser uno de los primeros síntomas en la demencia tipo Alzheimer. 5. Desorientación en el espacio En las fases iniciales este síntoma suele aparecer en lugares conocidos, pero no frecuentados y en los cambios, temporales o no, de domicilio. 6. Dificultad en el pensamiento abstracto o capacidad de juicio En la vida diaria esto suele traducirse en dificultades con el manejo de asuntos económicos o en incapacidad para dar una respuesta adecuada ante una situación nueva o inesperada. 7. Pérdida de objetos Suele deberse a problemas de atención más que de memoria, este es un síntoma muy común en la población normal y en la depresión, por lo que su aparición debe interpretarse con precaución; debe considerarse patológico cuando los objetos han sido guardados en lugares extraños o cuando es muy frecuente y tiene repercusión en su vida diaria, como por ejemplo, perder la cartera o las llaves reiteradamente. 8. Cambio de carácter o alteraciones del comportamiento La irritabilidad y la obstinación son los dos rasgos más típicos en fases iniciales; a veces se observan cambios de humor repentinos sin causa aparente. 9. Cambio de personalidad El/la paciente puede volverse excesivamente suspicaz, confuso, temeroso y dependiente de un familiar, habitualmente el/la cónyuge. 10. Pérdida de iniciativa El/la paciente pierde interés por sus ocupaciones habituales y evita el contacto social.Señales de Alarma
La enfermedad de Alzheimer tiene un desarrollo progresivo que puede durar entre 12-15 años de media. Se cree que empieza a desarrollarse incluso 20 años antes de comenzar a experimentarse los síntomas, lo que se conoce como Alzheimer preclínico. Dentro de la progresión se establecen tres fases: leve o temprana, moderada o media y severa o tardía. En el apartado «Conocer para prevenir» «Te lo Contamos» «Etapas» se describe cada una de ellas en profundidad. Cada persona puede experimentar síntomas distintos, porque el Alzheimer no afecta por igual a todo el mundo, por lo que el paso por las tres fases no es igual en cada caso y es difícil determinar la fase concreta en la que se encuentra una persona porque los síntomas se superponen. Aunque la velocidad a la que avanza la enfermedad varía en cada persona, los síntomas empeoran con el tiempo. A continuación se recogen los síntomas que pueden estar presentes en personas con Alzheimer, clasificados en cuatro categorías: cognitivos, conductuales, emocionales y relacionales. Problemas de memoria Deterioro de la memoria reciente o de corto plazo, que impide la retención de información de hechos que han sucedido recientemente. El pasado comienza a actuar como el presente para la persona enferma, de ahí que se identifiquen a los/as hijos/as como si fuesen los/as hermanos/as, por ejemplo. Incapacidad de reconocer personas y objetos Cuando la enfermedad va avanzando la persona con Alzheimer puede no recordar a las personas -lo que se conoce como prosopoagnosia-, los lugares o las cosas. Se ha descubierto que aunque la persona no sea capaz de recordar el nombre del familiar que tiene delante, permanecen las emociones ligadas a la persona, de modo que se olvida el nombre, pero no el cariño, es decir, se pierden las palabras, pero se conserva el vínculo afectivo-emocional con la familia. En el final de la enfermedad también se produce lo que se conoce como desorientación personal, que implica el no reconocimiento de la propia persona a sí misma. Se puede producir el olvido del nombre de objetos comunes, como bolígrafo o tenedor, así como su funcionamiento o uso. Es lo que se conoce como agnosia, la incapacidad para reconocer un objeto mediante uno o varios sentidos. Esta incapacidad de reconocer personas y objetos se produce porque el cerebro no es capaz de terminar el proceso de reconocimiento del estímulo que tiene enfrente y no existe acceso a su significado. Esta situación provoca dificultad en la comunicación de la persona con Alzheimer, al tener déficit para encontrar las palabras u olvidar lo que quería decir. Esto provoca pérdida de la riqueza de vocabulario y desemboca en un lenguaje empobrecido, que puede llegar al mutismo. Los problemas más frecuentes de comunicación producidos por la afaxia -trastorno del lenguaje que dificulta leer, escribir y expresar lo que se quiere decir- son: Trastorno del pensamiento La persona presenta dificultad para tener pensamientos elaborados y pérdida de la capacidad de juicio. Esto les puede llevar a tomar decisiones no acertadas y ser víctimas de estafas. Presentan más problemas para planificar u organizar un plan y en la resolución de problemas. Son ejemplos la dificultad de seguir una receta conocida o manejar el dinero. Falsos reconocimientos e interpretaciones erróneas Los seres humanos valoran y evalúan el entorno que les rodea y sacan conclusiones que provocan una determinada actuación. Cuando la capacidad de razonamiento y enjuiciamiento se daña, se producen problemas para interpretar las situaciones que se están produciendo en el entorno. La incapacidad para reconocer estas situaciones conlleva que se realice una interpretación errónea de la realidad, por ejemplo, suponiendo que las imágenes que se ven a través del televisor están ocurriendo realmente en el hogar o que tras el movimiento de las cortinas hay un espía escondido que no se dejan ver. Esta situación puede verse empeorada por déficit sensoriales, de tipo visual, auditivo, etc. y puede ser causada por otros síntomas, como los delirios. A causa de la intensidad de la interpretación errónea, puede desarrollarse cambios en el comportamiento, como agitación y conductas agresivas. Delirios Los delirios son creencias falsas fundamentadas en conclusiones erróneas que la persona extrae de la realidad. Aunque la situación no sea real, la persona le experimenta como real y el mantenimiento de esa creencia puede agravar otros problemas conductuales, como agitación y miedo. Los delirios más habituales son el robo de objetos por parte de la familia, el abandono, la infidelidad del cónyuge o tener un fantasma en el domicilio. En ocasiones, los delirios pueden ser provocados por las identificaciones erróneas. Alucinaciones Una persona que sufre alucinaciones puede ver, oír, oler o tener sensaciones táctiles de cosas que no existen en la realidad del momento y actuar guiada por esa sensación falsa que percibe. La reacción a la alucinación puede ser de diferente tipo, es decir, se puede sentir miedo y ansiedad, pero también alegría y diversión. Es más usual tener delirios que alucinaciones y las más frecuentes son las de tipo visual, como por ejemplo ver arañas en las paredes. En la demencia tipo Alzheimer suelen aparecer en fases más avanzadas. Los defectos sensoriales son causa frecuente de alucinaciones, así como también pueden serlo problemas de salud, como infección -en los riñones y la vejiga-, deshidratación, dolor, abuso de alcohol o efectos secundarios de la medicación para el dolor. Alteraciones en la capacidad psicomotriz Generalmente se alteran los movimientos en la marcha, siendo característico caminar a pequeños pasos. Al final de la enfermedad se pierde la capacidad de caminar, permaneciendo la persona en postura fetal. Algunas alteraciones de la psicomotricidad son: Alteraciones en la alimentación Pueden aparecer conductas simples, como la negación de realizar la ingesta u otras más complejas como la apraxia oral y la disfagia, que producen pérdida de capacidad de llevar a cabo movimientos aprendidos y familiares, aún conservando la capacidad física, que en ese caso impide los movimientos de los músculos de la cara para realizar la ingesta. Las alteraciones en la alimentación pueden provocar desnutrición y pérdida de peso. Alteraciones en el ritmo vigilia-sueño Se produce fragmentación del sueño, aumentando los periodos nocturnos de vigilia, apareciendo el insomnio y la somnolencia diurna. El sueño cambia con el envejecimiento normal, por lo que es frecuente que las personas mayores con demencia presenten trastornos del sueño con las mismas características que el resto. Las alteraciones del sueño se producen por: Para las personas con demencia, los trastornos del sueño afectan a la desorientación y a la intranquilidad y nerviosismo. En las personas con Alzheimer aparece un síndrome relacionado con el sueño, llamado síndrome del ocaso y que se suele experimentar durante el atardecer y la noche. Lo forman un conjunto de comportamientos, como incapacidad para dormir, ansiedad, agitación, alucinaciones y desorientación. Los factores que pueden influir en la aparición del síndrome son: cansancio mental y físico, entorno nuevo, escasa iluminación, estrés y frustración de la persona cuidadora, etc. Desorientación espacio-temporal Alteración de la conducta sexual El Alzheimer puede causar cambios en la intimidad y la sexualidad de la persona enferma, provocando modificación en la forma de expresar físicamente los sentimientos. Es habitual que se produzca disminución de interés por la actividad sexual, pero en ocasiones puede hacer un aumento del apetito sexual. Las alteraciones en la conducta sexual tienen que ver con el comportamiento sexual y la exhibición del cuerpo. Con respecto al último, es común que la persona se quite la ropa, porque le molesta la prenda o tiene calor, en un lugar público. Esto sucede porque se pierden las normas culturales que se tenían impuestas, como consecuencia de la pérdida de memoria. Con respecto al comportamiento sexual, se produce un fenómeno llamado hipersexualidad, que consiste en un aumento del interés en el sexo. Es posible que la persona se masturbe con frecuencia e intente seducir a otras personas. La hipersexualidad no siempre implica que la persona quiera tener sexo, a veces solamente necesita atención y recibir cariño para cubrir sus necesidades emocionales. Ansiedad y nerviosismo Se produce un sentimiento de miedo o peligro inminente acompañado de la activación del sistema nervioso. Los signos más frecuentes de ansiedad son: respiración agitada, temor, estado de alerta y sudoración. Ante esta situación es frecuente que la persona se sienta inquieta y tenga la necesidad de moverse o caminar. La ansiedad puede originarse por interacción entre los distintos medicamentos y no es frecuente que aparezca como un síntoma aislado, sino que se asocia a un cuadro depresivo. Situaciones que pueden generar ansiedad son: Depresión En las primeras fases de la enfermedad es común que aparezca sintomatología depresiva como consecuencia de la consciencia de las limitaciones funcionales que se están produciendo por el deterioro de las funciones cognitivas. Es una de las causas de incapacidad añadida a la demencia. A medida que avanza la enfermedad es más complejo diferenciar los síntomas depresivos de la propia demencia, ya que existen síntomas compartidos, como por ejemplo pérdida de apetito y peso, alteración del sueño, pensamientos reiterados, etc. La depresión se puede manifestarse además con tristeza, llanto o sentimientos de desesperanza e inutilidad. Aunque la depresión es un síntoma frecuente, no suele presentarse con la misma intensidad que una depresión grave. Agitación La agitación consiste en la actividad motora o verbal excesiva y desproporcional. Cuando es de gran intensidad se cataloga como agresividad. Se caracteriza por conductas reiterativas, como la repetición verbal, chillar, utilizar un lenguaje malsonante, actitud de oposición al cuidado y combatividad física con golpes o empujones. Su causa puede ser una reacción catastrófica ante una situación determinada, sentir dolor, tener falta de descanso, alucinaciones o reacción a la medicación. Agresividad La agresividad puede ser física o verbal, puede ocurrir de manera repentina y sin motivo aparente o como reacción ante una situación frustrante y se puede producir hacia otros, pero también hacia sí mismo. Puede ser causada por: Cambios en el estado emocional Apatía e indiferencia Se refiere a las manifestaciones de la persona referidas a quedarse sentada, en silencio, sin conversar y sin iniciar ninguna actividad. La apatía puede ser tanto un síntoma del Alzheimer como un signo de presencia de otra enfermedad. En cuanto al Alzheimer, se relaciona con la dificultad de ejecutar actividades básicas o instrumentales de la vida diaria. Quejas e insultos Se pueden producir reacciones negativas, por parte de la persona enferma, en forma de quejas e insultos hacia la persona cuidadora. Esto se produce como consecuencia de la enfermedad y no con intencionalidad por parte de la persona enferma. Es frecuente que con el paso del tiempo estas respuestas negativas vayan disminuyendo, ya que la persona enferma se adapta cada vez más a las rutinas establecidas. Cambios de personalidad Las lesiones cerebrales pueden modificar las cualidades y las características de la persona, es decir, la personalidad, produciéndose trastornos en la misma que hacen que la persona se vuelva inestable emocionalmente y tenga días buenos y días malos. El humor y la personalidad de la persona cambia, son más sospechosas, están más confundidas y deprimidas, temerosas y ansiosas y se enojan con facilidad. Otros factores que pueden influir en la personalidad son: cambios en la rutina, dolor, medicación nueva, falta de sueño, ruido, lugares desconocidos, etc.Síntomas del Alzheimer
Los síntomas psicológicos-conductuales aparecen en todas las personas afectadas por demencia y es la causa más frecuente de demanda de atención por parte de la familia. Condiciona el tipo de cuidado aportado y puede ser una causa de sobrecarga en la persona cuidadora. Los síntomas de esta enfermedad aumenta la incapacidad funcional de la persona exponiéndola a riesgos para la integridad física, como caídas, accidentes domésticos, pérdidas, en la mayoría de los casos asociados a alteraciones emocionales, miedos y sufrimiento. Además, tienen una afección directa sobre las actividades de la vida cotidiana. Pueden aparecer efectos adversos cuando se utilizan fármacos de forma inadecuada para tratar estos síntomas.SÍNTOMAS COGNITIVOS
Dentro de los problemas de memoria son característicos los olvidos y la repetición constante de las mismas preguntas, porque la persona enferma se siente insegura y preocupada al no saber qué le está ocurriendo, porque no se acuerda. También puede aparecer ansiedad y frustración ante la demanda de la familia para que intente recordar.
Se pierde también la capacidad de aprendizaje nuevo.
Hay circunstancias que pueden agravar este síntoma, como cambios en las rutinas o problemas de salud, como por ejemplo las infecciones.
SÍNTOMAS CONDUCTUALES
SÍNTOMAS EMOCIONALES

SÍNTOMAS RELACIONALES

Durante su evolución podemos diferenciar 3 fases. En ciertos momentos, será difícil ubicar a la persona en una fase en concreto, ya que en el transcurso de una fase a otra los síntomas se superponen. Con una duración de 2 a 4 años, se caracteriza por un deterioro de la memoria reciente con dificultad para recordar las tareas cotidianas y para nuevos aprendizajes. Es habitual la pérdida de riqueza de vocabulario debido a las dificultades para encontrar las palabras, que se compensa sustituyendo una palabra por otra similar. Esto desemboca en un lenguaje empobrecido. La persona puede ser consciente de su enfermedad y aparecen cambios en el estado de ánimo, generalmente depresión con desinterés por las actividades diarias; y cambios en su personalidad: apatía, irritación, agresividad…dificultando la convivencia familiar. Con una duración entre 3-5 años, agudiza los síntomas de la fase anterior y aparece la dificultad para expresar palabras, para manipular objetos y para el reconocimiento de objetos/persona, también conocido como síndrome afaso-apraxo-agnóstico. También presenta dificultad para recordar información del pasado, que trata de evitar con falsos recuerdos. La persona se encontrará desorientado en tiempo y en espacio y su capacidad de juicio está deteriorada. Por lo tanto, es incapaz de sobrevivir sin supervisión, aunque puede defenderse en algunas actividades diarias. La duración es variable con deterior muy intenso. La persona no se reconoce a sí misma ni a los allegados. Su lenguaje se va enlenteciendo llegando al mutismo. Sus movimientos están alterados durante la marcha “marcha a pequeños pasos”, favoreciendo las caídas. Suele terminar con imposibilidad de andar permaneciendo en una postura fetal. La persona necesita supervisión permanente y ayuda para realizar las actividades de la vida diaria. Durante el transcurso de cada fase, la persona con demencia tipo Alzheimer experimentará alteraciones a nivel cognitivo, conductual y funcional. Éstas se presentan en el siguiente cuadro:Fases
1ª FASE
2ª FASE
3ª FASE
Antes de indicar algunas recomendaciones, conviene remarcar que todas las atenciones y cuidados que reciba la persona, independientemente de la fase en la que se encuentre, tienen que estar basados en la atención centrada en la persona (ACP), su dignidad y proyecto de vida. Tom Kitwood, referente en la ACP con Alzheimer, define esta manera de actuar como el “ver a la persona con demencia como una persona igual, con sentimientos, derechos, deseos y una historia de vida que afectó incluso antes de que tuviera la demencia”. Prestando la atención desde una perspectiva biológica, psicológica y social, nos llevará a prestar los cuidados teniendo presentes los siguientes aspectos de la persona: Además, Kitwood señala 6 necesidades psicológicas de las personas con Alzheimer. Si eres un familiar, allegado o simplemente coincides con una persona con esta enfermedad, aconsejamos tener en cuenta estas necesidades y responder a ellas para que la atención prestada sea de calidad: En base a estas consideraciones generales, podemos reforzar la atención con los siguientes aspectos en cada fase:Cuidados en Cada Fase
Atenciones 1ª FASE
Atenciones 2ª FASE
Atenciones 3ª FASE
La dignidad es un derecho que viene recogido en el artículo 10 de la Constitución Española, definido como: «La dignidad de la persona, los derechos inviolables que le son inherentes, el libre desarrollo de la personalidad, el respeto a la ley y a los derechos de los demás son fundamento del orden político y de la paz social». Siendo titular de derechos y obligaciones, se conservan independientemente de la edad, su estado de salud o cualquier otra circunstancia; a esto se denomina CAPACIDAD JURÍDICA. Es decir que toma sus propias decisiones con conciencia, inteligencia y voluntad. Otro aspecto en el que la dignidad sienta las bases es la PREVENCIÓN DEL MALTRATO, especialmente entre las personas vulnerables porque tienen limitadas sus capacidades de defensa -como son las personas con Alzheimer, la mayoría personas mayores-. Según la OMS el maltrato a las personas mayores se refiere a los actos que causan daños o sufrimiento a una persona de edad avanzada, que se produce en una relación basada en la confianza y que proviene de aquellas personas que deberían asumir el rol de cuidadores. Los tipos más frecuentes de maltrato son: Entre los factores de riesgo pueden incrementar la posibilidad de que una persona con demencia sufra malos tratos se destacan: – Individuales: con respecto a la víctima, mala salud física y mental; con respecto el agresor los trastornos mentales y el abuso de alcohol así como de otras sustancias. También destaca el sexo de la víctima; debido a la feminización de la vejez, ser mujer es un factor de riesgo. – Relacionales: compartir viviendas es un factor importante a tener en cuenta. Está por determinar si son los cónyuges o los hijos adultos de las personas mayores quienes más probabilidades tienen de perpetrar los malos tratos. Si hay dependencia económica, el riesgo aumenta, así como en el caso de relaciones familiares disfuncionales. – Comunitarios: el aislamiento social y la falta de apoyo. – Socioculturales: destacan los estereotipos basados en la edad que reflejan a las personas mayores como frágiles débiles y dependientes. También el debilitamiento de los vínculos familiares, la migración de parejas jóvenes que dejan a los padres ancianos solos, la falta de fondos para el cuidado y otros. Existen barreras que dificultan la detección del maltrato, como son las más siguientes: La sociedad en general, y especialmente las personas que están en contacto con las posibles víctimas de maltrato, tienen que estar alerta de las situaciones de riesgo para dar voz cuando la persona presenta limitaciones. Para ello la sensibilización e información es fundamental, así como la formación entre las personas cuidadoras formales e informales, ya que las situaciones de maltrato producidas por familiares -como negligencia ante situaciones de estrés o cansancio al enfrentarse ante crecientes demandas de cuidados-, pueden ser evitables.Dignidad
Seguir leyendo –>
Una persona con Alzheimer, llegará el momento en que necesitará apoyo de otras personas para decidir sobre su propia vida porque tendrá dificultades para manejarse en el día a día. ¿Qué ocurre cuando la persona tiene dificultad en su conciencia, inteligencia o voluntad? Sigue manteniendo su capacidad jurídica. La normativa española garantiza este derecho a través de la provisión de un sistema de apoyos para dar respuesta a las demandas y necesidades de la persona, con el objetivo de que siga siendo autónoma y tome sus propias decisiones el mayor tiempo posible. Para ello, se han determinado unas MEDIDAS DE APOYO que le permiten el desarrollo pleno de su personalidad, inspiradas en el respeto de su dignidad. Engloba las siguientes actuaciones: Cuando el apoyo fuese representativo por la imposibilidad de que la persona tome decisiones, las figuras formales o informales completarán su capacidad jurídica. Para ello, necesitan una autorización judicial previa. Las FIGURAS DE APOYO podrán ser: Para más información apartado Discapacidad y Sistema de Apoyos.Derechos
Las personas que presten apoyo deberán actuar atendiendo a la voluntad, deseos y preferencias de la persona. Igualmente procurarán que la persona pueda desarrollar su propio proceso de toma de decisiones, informándola, ayudándola en su comprensión y razonamiento y facilitando que pueda expresar sus preferencias. Asimismo, fomentarán que la persona pueda ejercer su capacidad jurídica con menos apoyo en el futuro. En caso de la Curatela, el CURADOR completará el apoyo a la persona estando obligado a: Cuando el curador, ejerza FUNCIONES DE REPRESENTACIÓN, necesitará autorización judicial para los actos que determine la resolución y, en todo caso, para los siguientes: hacer inventario del patrimonio de la persona en cuyo favor se ha establecido el apoyo dentro del plazo de sesenta días, a contar desde aquel en que hubiese tomado posesión de su cargo. El inventario se formará ante el letrado de la Administración de Justicia, con citación de las personas que estime conveniente. El letrado de la Administración de Justicia podrá prorrogar el plazo previsto en el párrafo primero si concurriere causa para ello. Para más información apartado Discapacidad y sistema de apoyos.Obligaciones
Contar con apoyos en forma de prestaciones o servicios, es fundamental tanto para la persona con Alzheimer como para la persona cuidadora. Además, es un derecho garantizado públicamente si la persona tiene reconocida la situación de dependencia. Para saber cómo solicitar el reconocimiento de dependencia, entra en el Portal Ley de Dependencia de Solidaridad Intergeneracional. Teniendo reconocida la situación de dependencia, la persona pude tener derecho a las siguientes PRESTACIONES: Siendo prioritarios los servicios a las prestaciones económicas en el reconocimiento de la situación de dependencia, la Ley 39/2006 de 14 de diciembre contempla el siguiente CATÁLOGO DE SERVICIOS a los cuales la persona se podrá acoger si así viene especificado en su Programa Individual de Atención: Si la persona tiene reconocida dependencia, en la Resolución vendrá especificado su Programa Individual de Atención (PAI), y en él se recogen las prestaciones y servicios que le corresponden. Si quieres conocer qué servicios existen en tu localidad a los que te puedes acoger en función del PAI, Solidaridad Intergeneracional ofrece un BUSCADOR DE SERVICIOS, con información oficial y actualizada.Prestaciones y Servicios
Seguir leyendo –>
Documentos Recursos audiovisuales Videos PodcastsDocumentos y Recursos Audiovisuales
Federaciones, Confederaciones y Asociaciones
Algunas de las entidades de ayuda y apoyo a las personas enfermas de Alzheimer y sus familiares.
Si quiere información sobre un municipio en concreto, puede utiliza el Buscador de Asociaciones de Alzheimer de Solidaridad Intergeneracional.
Entre las más destacadas se encuentran:
- Confederación Española de Alzheimer y otras Demencias (CEAFA)
- Confederación Andaluza de Alzheimer y otras Demencias (ConFEAFA)
- Federación Aragonesa de Asociaciones de Familiares de Personas con Alzheimer y otras Demencias (FARAL)
- Asociación Alzheimer Asturias (AFA Asturias)
- Asociación de Familiares de Enfermos de Alzheimer y otras Demencias de Bizkaia (AFA-BIZKAIA)
- Alzheimer Canarias
- Asociación de Familiares de Enfermos de Alzheimer Cantabria (AFA Cantabria)
- Federación de Asociaciones de Alzheimer de Castilla la Mancha
- Asociaciones de Familiares de Alzheimer Castilla y León (AFA Castilla y León)
- Asociaciones de Familiares de Alzheimer de Cataluña
- Asociación de Familiares de Personas con Alzheimer y otras Demencias de la Ciudad Autónoma de Ceuta (AFA Ceuta)
- Federación de Asociaciones de Familiares de Enfermos de Alzheimer de Extremadura
- Federación Alzheimer Galicia (FAGAL)
- Asociación de Familiares de Enfermos de Alzheimer de Ibiza y Formentera (AFAEF)
- Asociación de Familiares de Enfermos de Alzheimer de Lanzarote (AFA Lanzarote)
- Asociación de Familiares de Enfermos de Alzheimer de La Rioja (AFArioja)
- Asociación Uniprovincial de Alzheimer de Melilla
- Federación de Asociaciones de Familiares de Enfermos de Alzheimer de la Comunidad de Madrid
- Federación Valenciana de Asociaciones de Familiares y Amigos de Personas con Alzheimer (FEVAFA)
- Asociación de Familiares de Enfermos de Alzheimer de Navarra (AFAN)
- Asociación de Familiares de Enfermos de Alzheimer de la Región de Murcia (AFAMUR)
Antes de adentrarnos en los datos, es necesario aclarar que enfermedad de Parkinson (EP) y demencia asociada al Parkinson (PDD) son dos situaciones distintas que no siempre se producen a la vez, y por lo tanto, no todas las personas con EP desarrollan la demencia asociada. Al no existir un registro unificado ni actualizado de datos, es muy difícil establecer la incidencia de la enfermedad, por lo que la información que se presenta a continuación debe tomarse como estimación. La enfermedad de Parkinson en España se estima que afecta a más de 160.000 personas y pueden ser alrededor de 30.000 las personas aún no diagnosticadas. En el momento del diagnóstico de la enfermedad de Parkinson, alrededor del 20% de los/as pacientes cumplen criterios de deterioro cognitivo leve, es decir, cambios sutiles en la función mental que no interfieren en gran medida con la vida diaria y que no es considerado demencia. La demencia asociada al Parkinson (PDD), es decir, los cambios en la función mental más graves y progresivos que tienen un impacto significativo en la capacidad de una persona para llevar a cabo actividades cotidianas, es más frecuente a partir de los 10 años de desarrollo de la enfermedad de Parkinson. Entre un 16-25% de las personas con EP presentan la demencia asociada al desarrollo de la enfermedad. Sin embargo, la prevalencia aumenta exponencialmente conforme pasan los años. Se estima qué transcurridos los 10 primeros años desde el diagnóstico, el 46% de los pacientes habrá desarrollado demencia asociada. Tras 20 años de evolución de la EP la demencia puede alcanzar al 80% de las personas afectadas. La demencia asociada al Parkinson supone entre un 3-5% de todos los casos de demencia a nivel global, encontrándose por debajo de la demencia por Cuerpos de Lewy o el Alzheimer. Datos de incidencia
En qué consiste La enfermedad de Parkinson (EP) es en un trastorno neurodegenerativo, que se produce de forma gradual, comienza lentamente con síntomas que no son obvios al inicio, pero progresa gradualmente. Suele iniciarse en torno a los 50-60 años y comienza con trastornos del movimiento que pueden evolucionar, en algunos casos, hacia la demencia. A nivel neuropatológico, se produce una degeneración de la sustancia negra, afectando especialmente a las células dopaminérgicas. La demencia asociada al Parkinson (PDD) consiste en el deterioro cognitivo-conductual que puede ocurrirle a una persona que padece EP a partir del primer año de evolución de la enfermedad, aunque suele ser infrecuente en los primeros 10 años. Afecta a más de un dominio cognitivo, principalmente, la atención y la función ejecutiva y visuoespacial. Qué lo causa La comunidad científica cree que se debe a una combinación de factores genéticos y ambientales, aunque la causa concreta es aún desconocida y se continúa investigando. La enfermedad de Parkinson (EP) se produce cuando las células nerviosas (neuronas) no producen suficiente cantidad de una sustancia química, llamada dopamina. La dopamina es un mensajero químico, un neurotransmisor y es el principal responsable de controlar el movimiento, las respuestas emocionales y la capacidad de sentir placer y dolor. Las personas con EP presentan deterioradas las células que producen la dopamina, lo que provoca que a medida que avanza la enfermedad, mueran más células cerebrales productoras de dopamina. Finalmente, el cerebro deja de producir dopamina en cualquier cantidad significativa y provoca aumento de los problemas de movimiento. La demencia asociada al Parkinson (PDD), al igual que la demencia por cuerpos de Lewy (DCLW), es causada por la presencia de dichos cuerpos que son inclusiones citoplasmáticas neuronales esféricas eosinofílicas compuestas por agregados de alfa-sinucleína, una proteína sináptica. Lo que diferencia a ambas demencias es la localización de estas estructuras proteicas anormales, qué en el caso de la PDD, se localizan en la sustancia negra y en otros núcleos del tronco cerebral. Al ser el mismo factor causante en los dos casos y producirse los mismos cambios subyacentes en el cerebro, los síntomas que se experimentas son similares, lo que dificultad la diferenciación del diagnóstico. De dónde viene el nombre La enfermedad de Parkinson (EP) fue descrita por primera vez por James Parkinson en 1817. Se basó en la observación de seis casos, tratados en su práctica privada u observados en sus paseos por el vecindario, a los que denominó “parálisis agitante”. Admitió que no había realizado una investigación exhaustiva y rigurosa, ni exámenes anatómicos. Para él, se trataba de manifestaciones caracterizadas por “movimientos involuntarios de carácter tembloroso, con disminución de la fuerza muscular que afectan a partes que están en reposo y que incluso provocan una tendencia a la inclinación del cuerpo hacia delante y a una forma de caminar a pasos cortos y rápidos. Los sentidos y el intelecto permanecen inalterados.” Esa obra de Parkinson permaneció en el olvido por mucho tiempo. Fue el famoso médico francés Jean Martin Charcot, padre de la neurología moderna, quien sesenta años después, realmente reconoció el trabajo y llamó enfermedad de Parkinson a la condición descrita. Para conocer quién descubrió los cuerpos de Lewy, causantes de la demencia asociada al Parkinson, acceda a la sección Otras Demencias, Cuerpos de Lewy.Definición
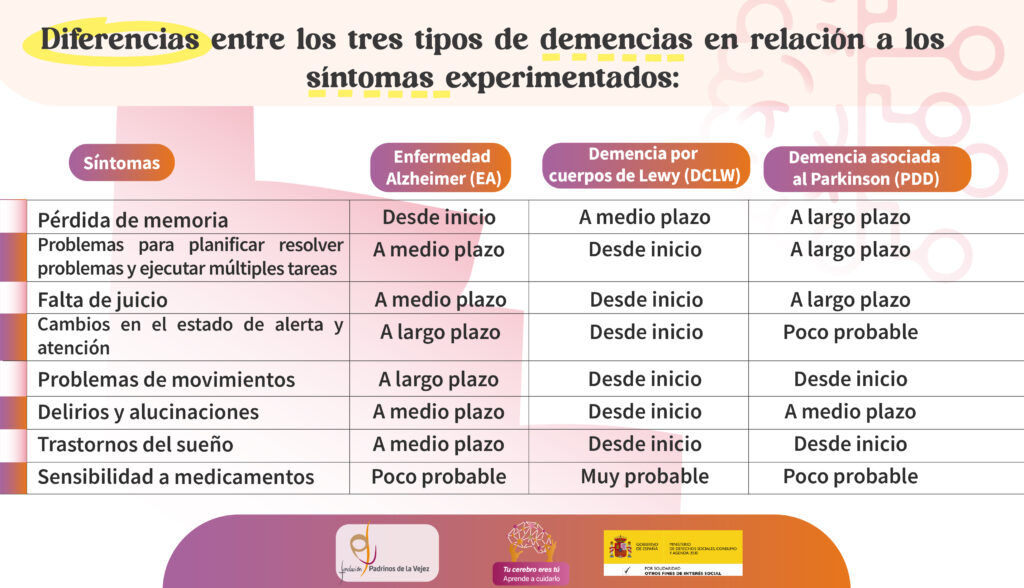
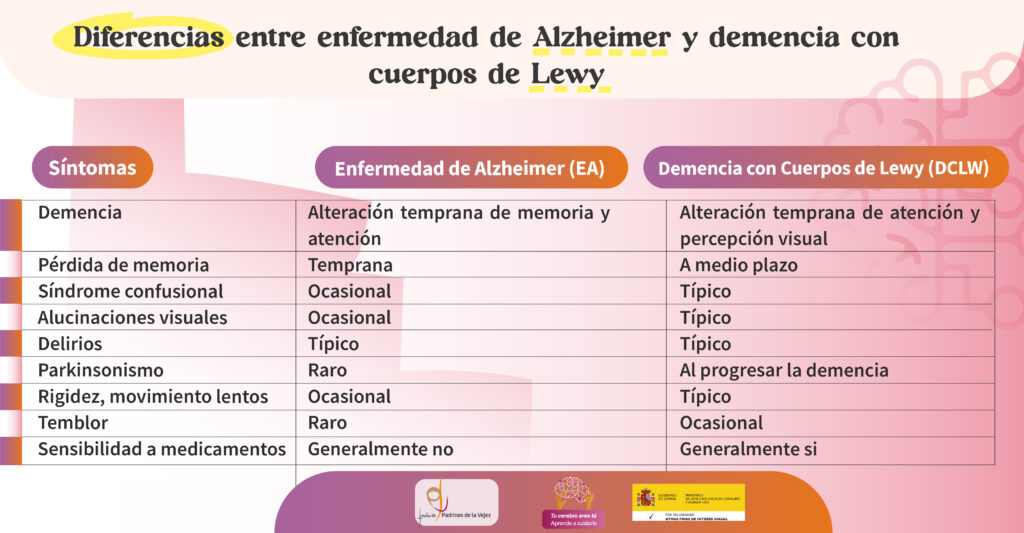
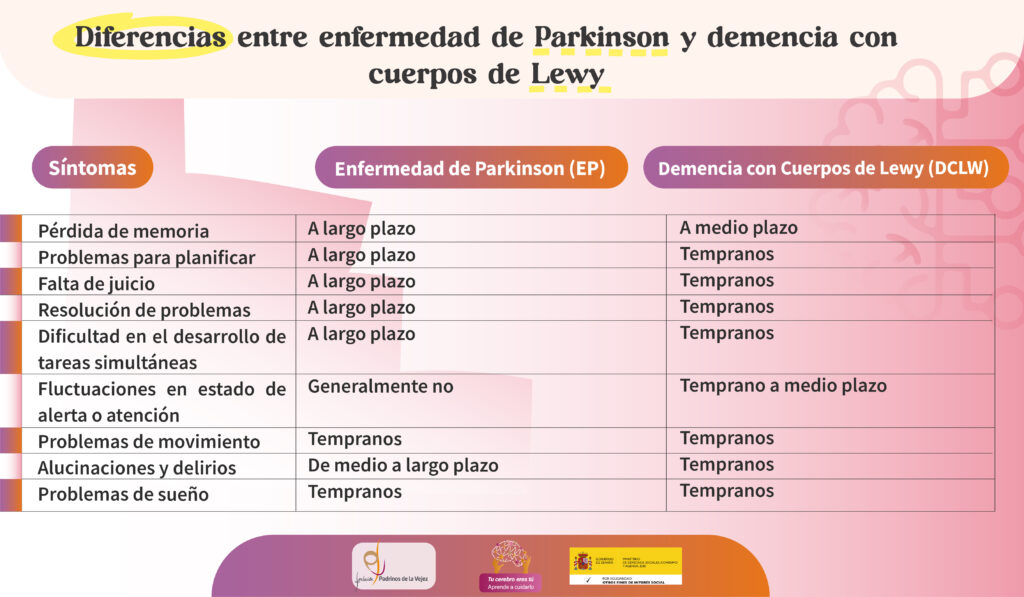
El diagnóstico diferencial de la demencia asociada al Parkinson (PDD) puede ser especialmente difícil con la demencia por cuerpos de Lewy (DCLW) y con la enfermedad de Alzheimer (EA). La principal diferencia de la PDD con respecto a la DCLW es que la demencia asociada al Parkinson aparece en el contexto de dicha enfermedad (EP) ya establecida. Por lo que la diferencia radica en el momento en el que comienzan los síntomas relacionados con las alteraciones en el pensamiento y en el movimiento. En la PDD los síntomas motores comienzan al menos un año antes a la afectación de los dominios cognitivos, al contrario que en la DCLW donde las alteraciones del pensamiento preceden a las alteraciones del movimiento. La diferencia con la demencia Alzheimer es que en la asociada al Parkinson (PDD) las tareas ejecutivas frontales y visuoespaciales están gravemente afectadas y el déficit en tareas de memoria es moderado -falla en recuperación, pero el recuerdo y el reconocimiento es normal-. –Diferencias con otras demencias
Factores de Riesgo
La comunidad científica está investigando la influencia de los factores ambientales en el desarrollo de la enfermedad de Parkinson (EP). La comunidad científica, en su mayoría coinciden en que la EP es producida por la combinación de factores genéticos y ambientales.
Factores de riesgo ambientales
- Traumatismo craneoencefálico: una lesión que provoque alteración en el nivel de conciencia se asocia con mayor riesgo de desarrollar EP años después de la lesión.
- Exposición a metales: la exposición a diversos metales podría estar relacionada con el desarrollo de la EP.
- Exposición a disolventes: el tricloroetileno es un disolvente muy utilizado en las industrias y es el contaminante orgánico más común en las aguas subterráneas. Se ha comprobado que la exposición a este disolvente a largo plazo está asociada con la EP, ya que se encontraron altos niveles de concentración en el cerebro de personas diagnosticadas de EP.
- Exposición a pesticidas y herbicidas: existe una fuerte relación entre la EP y la exposición a plaguicidas y herbicidas, concretamente con el herbicida paraquat, que actualmente tiene prohibido su uso en 32 países, incluidos la Unión Europea.
Otros factores de riesgo
- Edad: la probabilidad de desarrollo de la enfermedad aumenta con la edad. A partir de los 60 años la probabilidad aumenta.
- Genética: en algunos casos, las mutaciones genéticas se transmiten de generación en generación, pero incluso cuando una persona es portadora de una mutación genética asociada con la EP, la probabilidad de desarrollar la enfermedad es baja. Se estima que los genes pueden ser causa del 10% de todos los casos de EP, es decir, la mayoría de las personas con EP (alrededor del 90%) no tienen un vínculo genético conocido.
- Género: La EP es más común en hombres que en mujeres.
También se han realizado investigaciones para descubrir qué factores pueden ser protectores contra la EP y por lo tanto útiles para prevenirla o reducir el riesgo de desarrollo de la enfermedad. Aunque muchas de las investigaciones aún no son concluyentes, si se ha establecido cierta relación entre estos factores y la protección frente a la enfermedad.
Posibles factores protectores
- Ejercicio: realizar actividad física desde una etapa temprana de la vida se ha asociado con un menor riesgo de desarrollar EP. Además, se ha demostrado que el ejercicio disminuye algunos de los síntomas motores de la enfermedad, como la rigidez, los temblores y la lentitud de movimiento.
- Vitamina D: las personas con niveles más altos de vitamina D podrían tener menor riesgo de desarrollar EP.
- Cafeína: el consumo de cafeína en el café o el té podría reducir el riesgo de desarrollar EP.
- Ácido úrico: sustancia química que se encuentra de forma natural en la sangre y cuyos niveles elevados pueden causar gota y cálculos renales, podría provocar menos incidencia de EP en los hombres.
- Medicamentos: se ha encontrado relación entre el consumo regular de medicamentos antiinflamatorios con un menor riesgo de EP.
En cuento a la demencia asociada al Parkinson también existen factores que pueden aumentar el riesgo de padecerla:
Factores de riesgo de la demencia asociada al Parkinson
- La duración de la enfermedad de Parkinson y la edad de inicio: cuanto antes se desarrolle la enfermedad de Parkinson y cuantos más años se viva con ella, mayor es la probabilidad de que surja la demencia asociada.
- Antecedentes familiares: ciertas variantes genéticas pueden aumentar la probabilidad de desarrollo, como es el caso de la existencia de familiares con demencia con cuerpos de Lewy o enfermedad de Parkinson.
- Presencia de deterioro cognitivo leve.
- Escasa respuesta a la levodopa: medicamento para tratar la enfermedad de Parkinson.
–
Signos y Síntomas
Signos
Las personas con la enfermedad de Parkinson (EP) pueden tener dificultades para caminar o hacer labores sencillas, para masticar, tragar o hablar.
A continuación se recogen 10 signos de alerta para detectar de forma temprana la EP:
- Temblor: puede producirse en dedos, manos, mentón, labios o en las piernas al sentarse o en reposo.
- Cambio en la escritura: tendencia a la escritura con letra más pequeña y con las palabras más juntas.
- Pérdida de olfato: dificultad para oler alimentos que antes olía.
- Problemas de sueño: se produce mucho movimiento en la cama, patea o da puñetazos mientras está profundamente dormido/a y se cae de la cama.
- Dificultad para caminar o moverse: presencia de rigidez en el cuerpo, los brazos no se mueven al caminar y sensación de que los pies están pegados al suelo.
- Estreñimiento: de forma frecuente y que implica la necesidad de hacer mucho esfuerzo para poder defecar.
- Cambios en el volumen de la voz: hablar con voz baja o sonar ronco/a.
- Falta de expresión facial: se le conoce como aspecto de máscara y se refiere a mantener una expresión de enfado o seriedad a pesar de no estar de mal humor. La falta de parpadeo también es un signo.
- Mareo o desmayo: al levantarse desde una posición de sentado/a o tumbado/a.
- Encorvamiento de la espalda: la postura en posición de pie no es igual que antes, se aprecia que la persona se encorva.
La presencia de estos signos por separado no tiene ninguna implicación, pero si se experimentan varios de ellos a la vez es recomendable acudir al médico.
Además, la demencia asociada al Parkinson (PDD) puede llegar a afectar a varios dominios cognitivos, como la atención, la memoria y las funciones visuoespacial, construccional y ejecutiva. Las funciones ejecutivas suelen ser las primeras afectadas y los síntomas psiquiátricos, como delirios y alucinaciones, son menos frecuentes.
–
–
–
Síntomas
Los síntomas de la enfermedad de Parkinson generalmente se desarrollan lentamente con el paso de los años. Tanto la presencia, como la gravedad o progresión de estos síntomas es diferente en cada persona.
Las personas con la EP pueden experimentar síntomas motores y síntomas no motores:
Principales síntomas motores
- Lentitud de movimiento: también conocida como bradicinesia, consiste en la ralentización del movimiento o reducción progresiva de su velocidad a medida que continúan los movimientos. Es un síntoma impredecible, ya que según el momento del día la persona puede moverse con facilidad o necesitar ayuda. Esta ralentización puede ocurrir de diferentes formas:
– Ralentización general en las acciones físicas.
– Reducción de los movimientos automáticos: como el parpadeo o el balanceo de los brazos al caminar.
– Dificultad para iniciar movimientos: como ponerse de pie desde una silla o sofá profundo, o girarse en la cama.
– Disminución en la expresión facial: conocida como hipomimia y que consiste en tener un aspecto de máscara facial de seriedad o enojo debido a la rigidez de los músculos de la cara y a la lentitud de movimientos, que hace difícil sonreír, levantar las cejas o expresar sentimientos con la cara.
- Temblor: en muchos casos puede ser el primer síntoma que aparece. El temblor más típico se produce en reposo y tiende a disminuir cuando se inicia una actividad o durante el sueño. Es más común que suceda en las manos, sin embargo, puede suceder en otras partes del cuerpo, como el labio inferior, la mandíbula o las piernas. Suele comenzar de forma asimétrica, afectando inicialmente a un solo lado del cuerpo. La fatiga, el estrés y las emociones intensas pueden empeorar los temblores.
- Rigidez: sobre todo en las extremidades y se experimenta con inflexibilidad o tensión en brazos y piernas. Puede producirse en un lado del cuerpo o en ambas partes. Provoca menor rango de movimiento, lo que puede generar dolor muscular y articular.
- Problemas para desplazarse o caminar: la parte del cerebro relacionada con el control automático de la marcha está deteriorada en la EP, lo que provoca problemas para controlar la velocidad y la amplitud de movimiento. Los cambios más significativos en la marcha son:
– Pasos más pequeños.
– Velocidad más lenta.
– Caminar arrastrando los pies.
– Menos movimiento del tronco, sobre todo al girar.
– Los pies se colocan más cerca entre sí, lo que reduce la base de soporte del cuerpo.
– Reducción o ausencia del balanceo de los brazos al caminar.
– Pasos rápidos, pequeños e involuntarios hacia atrás.
– Postura encorvada: flexión de la columna alta y baja, flexión de la cadera y rodillas y hombros encorvados. Normalmente, la postura se corrige cuando la persona se tumba y empeora cuando la persona se concentra en otra actividad, como caminar.
– Congelación motora: episodios de bloqueo breves y episodios de reducción o ausencia de movimiento al iniciarlo o continuarlo a pesar de tener la intención de hacerlo. Sensación de estar atascado/a en un lugar, especialmente al comenzar a dar un paso, girar o pasar entre paredes muy estrechas.
– Inestabilidad postural: se presenta dificultad para mantener el equilibrio, lo que aumenta el riesgo de caídas.
–
–
Principales síntomas no motores
- Mareos o desvanecimiento: sucede cuando la persona pasa de posición sentada o acostada a estar de pie. Se provoca una caída en la presión arterial, que se conoce como hipotensión ortostática neurogénica, donde el sistema nervioso autónomo no es capaz de dar una respuesta compensatoria para aumentar la presión arterial. Cuando esto sucede, las personas se sienten mareadas o aturdidas al ponerse de pie, pero además incluye otros síntomas como: debilidad, dificultad para pensar, dolor de cabeza y visión borrosa o atenuada.
- Babeo: es un síntoma común que puede causar incomodidad en situaciones sociales. Puede presentarse como humedad en la almohada, episodios de babeo en momentos de distracción, cuando la persona mantiene la boca abierta involuntariamente y después de unos minutos con la cabeza hacia abajo. Es consecuencia de la reducción de las acciones automáticas, que crea incapacidad para manejar el flujo de saliva dentro de la boca. Cuando el babeo es severo indica que puede estar produciéndose disfagia, dificultad grave para tragar y que puede producir ahogamiento con alimentos y líquidos y neumonía por aspiración.
- Dificultad para tragar o disfagia: se presentan problemas en la deglución a causa de la reducción de las acciones automáticas. La rigidez, también afecta a los músculos de la boca y la faringe. Conduce a la acumulación de saliva y puede producir desnutrición, deshidratación y aspiración pulmonar de los alimentos.
- Dificultades en el habla y la escritura:
– Disartria: dificultad para hablar que consiste en una alteración de la articulación del habla, es decir, de la precisión con la que se articulan los sonidos del habla.
– Hipofonía: voz suave, a veces entrecortada y ronca.
– Micrografía: escritura pequeña y amontonada.
- Estreñimiento: se considera estreñimiento cuando se realizan menos de tres evacuaciones a la semana y se puede manifestar teniendo que hacer un esfuerzo inusual y con una evacuación incompleta.
- Síntomas urinarios: necesidad de orinar con extremada frecuencia, dificultad para vaciar la vejiga y dificultad para demorar la micción una vez que la necesidad es percibida.
- Alteración del sueño:
– Insomnio: dificultad para dormir por la noche, que puede ser provocada por no sentirse cómodo/a en la cama, por levantarse para ir al baño durante la noche, por experimentar dolor y dificultad para girarse o por realizar siestas diurnas.
– Síndrome de las piernas inquietas: sensación de hormigueo en las piernas que provoca tener que moverlas para deshacerse de la sensación de incomodidad.
– Trastorno de comportamiento del sueño REM: es la etapa del sueño en la que soñamos y en la que las personas que experimentan este trastorno actúan como si estuvieran viviendo el sueño, es decir, se mueven, gritan y golpean, ya que a menudo los sueños pueden ser violentos.
- Problemas sensoriales:
– Pérdida del sentido del olfato: se le conoce como hiposmia y puede preceder al diagnóstico. Puede provocar disminución de apetito al disfrutar menos de los alimentos, ya que está relacionada con la pérdida del gusto.
– Cambios en la visión: la EP puede afectar a la visión de muchas formas. Una de ellas es la visión doble, provocada por la imposibilidad de los músculos del ojo de trabajar juntos. También se puede presentar sequedad en los ojos debido a la disminución del parpadeo. La visión borrosa puede presentarse como efecto secundario de la medicación para tratar la EP.
- Manifestaciones psiquiátricas y cognitivas:
– Depresión: alteración caracterizada por sentimientos de tristeza y disminución de la vitalidad.
– Ansiedad: sensación de inquietud, temor o aprensión.
– Apatía: pérdida de motivación e indiferencia.
– Alucinaciones: percepción falsa donde la persona puede ver, oír o percibir algo que no es real. Las más comunes son las visuales, de personas o animales, sobre todo.
– Delirios: convicción de que algo es real cuando no lo es.
– Deterioro cognitivo leve: puede producirse disminución de las capacidades cognitivas de forma leve, generalmente relacionados con la memoria y las habilidades del pensamiento ejecutivo, como la planificación, la organización y la programación.
Por otro lado, las personas con EP que también desarrollan la demencia asociada, experimentan síntomas como:
- Demencia: se producen cambios cognitivos más graves. Se diferencia del deterioro cognitivo leve en que afecta al pensamiento globalmente de forma más severa y progresiva, impactando de forma significativa en la capacidad de la persona para llevar a cabo las actividades cotidianas de forma autónoma.
Los principales déficits cognitivos son:
– Deterioro visuoespacial: dificultad para interpretar la información visual del entorno que puede llevar, por ejemplo, a desorientarse y perderse en lugares conocidos.
– Problemas con el lenguaje: disminución de la fluidez verbal, dificultad para encontrar la palabra correcta y dificultad para entender oraciones complejas. Además, el lenguaje se vuelve más simple y la persona usa menos palabras que antes.
– Deterioro de la memoria.
– Problemas para concentrarse.
– Dificultad para tomar decisiones acertadas.
– Dificultad para mantener la atención en periodos largos de tiempo o en varias tareas a la vez.
– Pensamiento lento que afecta al tiempo que se tarda en registrar la información y responder a ella. Provoca dificultad para recuperar la información de la memoria y retraso en la respuesta a estímulos verbales o conductuales.
– Déficit en la función ejecutiva: encargada de controlar, coordinar, organizar y ejecutar planes. Pueden presentarse problemas para administrar el tiempo, planificar y cambiar enfoques.
–
–
Diagnóstico y tratamiento
Diagnóstico
El diagnóstico de la enfermedad de Parkinson (EP) consiste principalmente en una evaluación clínica basada en los síntomas motores, como el temblor en reposo unilateral, la disminución del movimiento o la rigidez. La evaluación se realiza teniendo en cuenta la historia clínica y la exploración física y neurológica de la persona, donde se pueden usar técnicas de imagen cerebral o analíticas de sangre para excluir otros posibles trastornos. Si los síntomas mejoran después de tomar ciertos medicamentos para tratar la EP, es un indicador de que la persona tiene la enfermedad.
Por otro lado, según el Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-V), la demencia asociada al Parkinson (PDD) se diagnostica cuando cumple los criterios de un Trastorno Neurocognitivo mayor o leve. Para saber más acudir a la sección Información General, Qué es la demencia, Definición actual y saber algo más:
- Trastorno Neurocognitivo mayor o leve probable, debido a enfermedad de Parkinson: se diagnostica la PDD como probable cuando no existe posibilidad de etiología mixta, es decir, no existe otra enfermedad degenerativa, vascular, neurológica o mental y además, la enfermedad de Parkinson precede claramente al comienzo de la PDD.
- Trastorno Neurocognitivo mayor o leve posible, debido a enfermedad de Parkinson: se diagnostica la PDD como posible cuando solo ocurre una de las dos situaciones tenidas en cuenta en el diagnóstico probable. Es decir, la enfermedad de Parkinson precede al comienzo de la PDD, o si eso no sucede, tiene que darse la no existencia de otra posible enfermedad degenerativa, vascular, neurológica o mental.
Además, independientemente de que el trastorno sea probable o posible, se acompaña de:
- La alteración neurocognitiva ocurre durante la enfermedad de Parkinson.
- Comienzo lento y progresión gradual.
- La alteración no se explica mejor por otro trastorno mental ni otra condición médica.
Por el momento, ninguna prueba de forma aislada es suficiente para diagnosticar la demencia asociada al Parkinson (PDD). El diagnóstico se basa en los síntomas experimentados y en el descarte de otras afecciones.
Las pruebas diagnósticas que se podrían realizar son:
- Exploración clínica: revisión de signos de enfermedad de Parkinson, de accidentes cerebro-vascular, de tumores u otros problemas médicos que afecten al cerebro. Se realiza mediante una entrevista con la persona afectada o alguien de su familia, con el objetivo de conocer sus dolencias actuales y determinar los elementos familiares, ambientales y personales que pueden ser relevantes para el diagnóstico.
- Evaluación de la función cognitiva: búsqueda de síntomas cognitivos o conductuales (neuropsiquiátricos) que interfieren con la capacidad de funcionar en el trabajo o hacer las actividades diarias habituales. Se realiza mediante la aplicación de diferentes test sobre el estado mental.
- Pruebas de imagen del cerebro: la resonancia magnética sirve para descartar otros trastornos. De forma más concreta se puede utilizar la tomografía.
- El diagnóstico definitivo requiere muestras de necropsia del tejido encefálico (post-mortem).
Tratamiento
Ni la enfermedad de Parkinson (EP), ni la demencia asociada a él (PDD) tienen tratamiento o cura. El tratamiento en ambos casos es sintomático, es decir, consiste en tratar los síntomas que se experimentan en el transcurso de la enfermedad, para paliarlos, reducirlos y mejorar la calidad de vida de la persona durante el mayor tiempo posible.
No hay un fármaco que se considere la primera elección para el tratamiento de la EP, sino que la elección va a depender, por un lado de las manifestaciones clínicas, y por otro lado del estilo de vida del paciente y sus preferencias tras ser informado/a de los beneficios y riesgos a corto y largo plazo.
El tratamiento usado para tratar los síntomas de la enfermedad de Parkinson puede consistir en:
Tratamiento farmacológico para los síntomas motores
- Levodopa: se considera el medicamento más eficaz contra la EP y consiste en una sustancia química natural que entra en el cerebro y se convierte en dopamina. Mejora los temblores, la rigidez muscular y la lentitud de movimientos, ya que contribuye a restaurar los niveles correctos de dopamina en el cerebro.
- Carbidopa: usado para prevenir o reducir los efectos secundarios de la levodopa, como náuseas y vómitos, ya que evita la conversión prematura de la levodopa en dopamina fuera del cerebro.
- Agonistas de dopamina: estimula la producción de dopamina en el cerebro sin transformarse en dopamina. Lo que hacen es imitar los efectos de la dopamina en el cerebro. No son tan eficaces como la levodopa y se administran a través de parches o inyectables.
- Antagonistas del receptor de adenosina A2A:medicamentos que actúan sobre áreas del cerebro que regulan la respuesta a la dopamina y permiten que se libere más dopamina.
- Inhibidores de la monoaminooxidasa tipo B (MAO B): ayudan a evitar la disolución de la dopamina en el cerebro, ya que inhiben la enzima monoaminooxidasa tipo B, que disuelve la dopamina cerebral.
- Inhibidores de la catecol-O-metiltransferasa: prolonga moderadamente el efecto del tratamiento con levodopa, dado que bloquea una enzima que disuelve la dopamina.
- Anticolinérgicos: medicamentos usados para ayudar a controlar el temblor. No se usan con mucha frecuencia debido a la gravedad de los efectos secundarios, tipo alteración de la memoria, confusión, alucinaciones, etc.
- Amantadina: ayuda a reducir los movimientos involuntarios.
Intervención quirúrgica
- Estimulación cerebral profunda: se utiliza cuando el tratamiento con levodopa ya no es efectivo. Consiste en implantar un dispositivo programable que bloquea la actividad neuronal de las áreas problemáticas del cerebro con corrientes eléctricas continuas y de alta frecuencia. El dispositivo consiste en un generador que se sitúa en el tórax y unos electrodos que se colocan en el cerebro, de forma que el generador envía los pulsos eléctricos al cerebro a través de los electrodos.
Tratamiento no invasivo
- Ultrasonido Focalizado de Alta Intensidad: nuevo tratamiento que mediante ultrasonidos elimina por calor las áreas responsables de los signos motores y es capaz de reducir la lentitud, el temblor en reposo y la rigidez.
Tratamiento farmacológico para síntomas no motores
- Nuplazid (Pimavanserin): se usa para tratar las alucinaciones y las ideas delirantes que pueden aparecer con la enfermedad de Parkinson. No existe seguridad de cómo actúa.
- Clonazepan (Klonopin): usado para tratar el trastorno de comportamiento del sueño REM.
Tratamiento no farmacológico
- Ejercicio físico: ejercicios aeróbicos y de fuerza para fortalecer los músculos y mejorar el equilibrio y la coordinación. El yoga y el taichí ayudan a aumentarla flexibilidad, el equilibrio y mejorar el estiramiento de los músculos.
- Fisioterapia: masajes y estiramientos para reducir la tensión en las extremidades y facilitar la relajación.
- Alimentación saludable: determinados alimentos pueden ser usados para aliviar algunos síntomas. Por ejemplo, consumir alimentos ricos en fibra y beber mucha agua ayuda a prevenir el estreñimiento.
- Terapias del habla: realizar ejercicios faciales para ayudar a reducir la hipomimia, trabajar la disfagia, el babeo y los problemas del habla.
- Terapeuta ocupacional: puede ayudar con la ejecución de las actividades de la vida cotidiana, proporcionando técnicas que faciliten las tareas como vestirse, comer, etc.
- Terapia psicológica: puede ayudar a afrontar los cambios y a gestionar la depresión o ansiedad.
Tratamiento para los síntomas de la demencia
Además, para tratar los síntomas producidos por la demencia asociada al Parkinson, se utiliza:
- Los inhibidores de la colinesterasa (rivastigmina): usado también para tratar la enfermedad de Alzheimer, mejora la función cognitiva.
A nivel clínico se establecen tres fases para marcar la diferencia entre el inicio de la enfermedad y el diagnóstico: La enfermedad de Parkinson no afecta a todas las personas de la misma forma, es decir, no todas experimentan los mismos síntomas, ni en el mismo orden, ni con la misma intensidad. Sin embargo, y aunque la progresión de la enfermedad sea única en cada caso, es importante establecer ciertas etapas que pueden ir marcando el progreso de la enfermedad con el objetivo de prever lo que va a suceder y poder prepararse con antelación. En 1967 Hoehn & Yahr describieron Cinco etapas del Parkinson, aunque en ellas solo se describen los síntomas motores. Según esta clasificación, las etapas 1 y 2 corresponderían a la etapa inicial, la 2 y 3 a la etapa media y la 4 y 5 a la etapa avanzada. Algunas personas pueden no llegar a pasar por todas las etapas.Etapas
Las personas cuidadoras y la familia de personas afectadas con la EP y/o con la demencia asociada, son un pilar esencial para el mantenimiento de la calidad de vida de la persona enferma. A continuación, se proponen una serie de actuaciones que se pueden desarrollar para hacer el día a día de la persona afectada y de la familia más fácil de gestionar:Cuidados
La dignidad es un derecho que viene recogido en el artículo 10 de la Constitución Española, definido como: «La dignidad de la persona, los derechos inviolables que le son inherentes, el libre desarrollo de la personalidad, el respeto a la ley y a los derechos de los demás son fundamento del orden político y de la paz social». Siendo titular de derechos y obligaciones, se conservan independientemente de la edad, su estado de salud o cualquier otra circunstancia; a esto se denomina CAPACIDAD JURÍDICA. Es decir que toma sus propias decisiones con conciencia, inteligencia y voluntad. Otro aspecto en el que la dignidad sienta las bases es la PREVENCIÓN DEL MALTRATO, especialmente entre las personas vulnerables porque tienen limitadas sus capacidades de defensa. Entre ellas, se destacan las personas con demencia, gran parte representadas por personas mayores. Según la OMS el maltrato a las personas mayores se refiere a los actos que causan daños o sufrimiento a una persona de edad avanzada, que se produce en una relación basada en la confianza y que proviene de aquellas personas que deberían asumir el rol de cuidadores. Los tipos más frecuentes de maltrato son: Entre los factores de riesgo pueden incrementar la posibilidad de que una persona con demencia sufra malos tratos se destacan: – Individuales: con respecto a la víctima, mala salud física y mental; con respecto el agresor los trastornos mentales y el abuso de alcohol así como de otras sustancias. También destaca el sexo de la víctima; debido a la feminización de la vejez, ser mujer es un factor de riesgo. – Relacionales: compartir viviendas es un factor importante a tener en cuenta. Está por determinar si son los cónyuges o los hijos adultos de las personas mayores quienes más probabilidades tienen de perpetrar los malos tratos. Si hay dependencia económica, el riesgo aumenta, así como en el caso de relaciones familiares disfuncionales. – Comunitarios: el aislamiento social y la falta de apoyo. – Socioculturales: destacan los estereotipos basados en la edad que reflejan a las personas mayores como frágiles débiles y dependientes. También el debilitamiento de los vínculos familiares, la migración de parejas jóvenes que dejan a los padres ancianos solos, la falta de fondos para el cuidado y otros. Existen barreras que dificultan la detección del maltrato, como son las más siguientes: La sociedad en general, y especialmente las personas que están en contacto con las posibles víctimas de maltrato, tienen que estar alerta de las situaciones de riesgo para dar voz cuando la persona presenta limitaciones. Para ello la sensibilización e información es fundamental, así como la formación entre las personas cuidadoras formales e informales, ya que las situaciones de maltrato producidas por familiares -como negligencia ante situaciones de estrés o cansancio al enfrentarse ante crecientes demandas de cuidados-, pueden ser evitables.Dignidad
Seguir leyendo –>
Una persona con diagnóstico de enfermedad neurodegenerativa, llegará el momento en que necesitará del apoyo de otras personas para decidir sobre su propia vida porque tendrá dificultades para manejarse en el día a día. ¿Qué ocurre cuando la persona tiene dificultad en su conciencia, inteligencia o voluntad? Sigue manteniendo su capacidad jurídica. La normativa española garantiza este derecho a través de la provisión de un sistema de apoyos para dar respuesta a las demandas y necesidades de la persona, con el objetivo de que siga siendo autónoma y tome sus propias decisiones el mayor tiempo posible. Para ello, se han determinado unas MEDIDAS DE APOYO que le permitirán el desarrollo pleno de su personalidad, inspiradas en el respeto de su dignidad. El sistema de apoyos engloba las siguientes actuaciones: Cuando el apoyo fuese representativo por la imposibilidad de que la persona tome decisiones, las figuras informales y/o formales completarán su capacidad jurídica. Para ello necesitan una autorización judicial previa. Las FIGURAS DE APOYO podrán ser: Para más información apartado Discapacidad y Sistema de Apoyos.Derechos
Las personas que presten apoyo deberán actuar atendiendo a la voluntad, deseos y preferencias de la persona. Igualmente procurarán que la persona con discapacidad pueda desarrollar su propio proceso de toma de decisiones, informándola, ayudándola en su comprensión y razonamiento y facilitando que pueda expresar sus preferencias. Asimismo, fomentarán que la persona con discapacidad pueda ejercer su capacidad jurídica con menos apoyo en el futuro. En caso de la Curatela, el CURADOR completará el apoyo a la persona estando obligado a: Cuando el curador, ejerza FUNCIONES DE REPRESENTACIÓN, necesitará autorización judicial para los actos que determine la resolución y, en todo caso, para los siguientes: hacer inventario del patrimonio de la persona en cuyo favor se ha establecido el apoyo dentro del plazo de sesenta días, a contar desde aquel en que hubiese tomado posesión de su cargo. El inventario se formará ante el letrado de la Administración de Justicia, con citación de las personas que estime conveniente. El letrado de la Administración de Justicia podrá prorrogar el plazo previsto en el párrafo primero si concurriere causa para ello. Para más información apartado Discapacidad y sistema de apoyos.Obligaciones
Contar con apoyos en forma de prestaciones o servicios, es fundamental tanto para la propia persona con demencia como para las personas cuidadoras. Y derecho garantizado públicamente, si la persona con demencia tiene reconocida la situación de dependencia. Para saber cómo solicitar el reconocimiento de dependencia, entra en el Portal Ley de Dependencia de Solidaridad Intergeneracional, donde podrás responder todas tu dudas sobre cuáles son los requisitos para solicitar el reconocimiento de dependencia, cómo se solicita, quién valora, cuáles son los grados, cuánto tardar en resolver, entre otras. Teniendo reconocida la situación de dependencia, según la resolución, la persona pude tener derecho a las siguientes PRESTACIONES: Las tres prestaciones tienen el mismo objetivo, facilitar la existencia autónoma en el medio habitual de las personas dependientes a la vez que proporcionarles un trato digno en todos los ámbitos de su vida personal, familiar y social, facilitando su incorporación activa en la vida de la comunidad. Siendo prioritarios los servicios a las prestaciones económicas en el reconocimiento de la situación de dependencia, la Ley 39/2006 de 14 de diciembre contempla el siguiente CATÁLOGO DE SERVICIOS a los cuales la persona se podrá acoger si así viene especificado en su Programa Individual de Atención: Si la persona tiene reconocida dependencia, en su resolución vendrá especificado su Programa Individual de Atención (PAI), y en él se recogen las prestaciones y servicios que le corresponden. Si quieres conocer qué servicios existen en tu localidad a los que te puedes acoger en función de tu PAI, Solidaridad Intergeneracional te ofrece un BUSCADOR DE SERVICIOS, con información oficial y actualizada.Prestaciones y Servicios
Seguir leyendo –>
Documentos Guías Dípticos informativos Recursos audiovisuales Videos PodcastsDocumentos y Recursos Audiovisuales
Federaciones, Confederaciones y Asociaciones
Entidades de ayuda y apoyo a las personas enfermas de Parkinson y demencia asociada y sus familiares.
Si quiere información sobre un municipio en concreto, puede utilizar el Buscador de Asociaciones de Parkinson de Solidaridad Intergeneracional.
Entre las más destacadas se encuentran:
- Federación española de Parkinson
- Asociación Parkinson Madrid
- Asociación Parkinson Aragón. Centro de Rehabilitación Integral
- Asociación Parkinson Galicia-Coruña
- Asociación Parkinson Asturias
- ASPARBI Asociación Parkinson Bizkaia
- AFEPA Asociación de Familiares y Enfermos de Parkinson Albacete
- Asociación Parkinson Alicante
- Asociación Parkinson León
- Asociación Parkinson Burgos
- Asociación Parkinson Salamanca
- APARVAL Asociación Parkinson Valladolid
- Asociación ON-OFF Parkinson Región de Murcia
- Asociación Regional Parkinson Extremadura
- Asociación de familiares y enfermos de Parkinson Bahía de Cádiz
- Parkinson Sevilla
- Parkinson Granada
- Asociación Parkinson Málaga
- Parkinson Gran Canaria y Patologías Afines
- Con P de Parkinson. Mujer y Parkinson
- CUERPOS DE LEWY
- DEMENCIA VASCULAR
La Demencia con Cuerpos de Lewy (DCLW) es considerada la segunda forma más común de demencia, después del Alzheimer, que representa alrededor del 70% de los casos. En el apartado “Análisis de la situación. Datos y cifras” explicamos que no existe un registro unificado que recoja los casos de persona afectadas por demencia en España. Sin embargo, entre las estimaciones oficiales encontramos que esta demencia de Cuerpos de Lewy puede afectar a nivel nacional hasta el 20% de todos los casos de demencia, lo que se traduce entre 70.000 y 120.000 personas afectadas. Algunos estudios recogen que afecta al 1% de la población mayor de 65 años. En qué consiste La Demencia con Cuerpos de Lewy (DCLW) es un trastorno cerebral que afecta a varias partes del cerebro y que se caracteriza por la presencia de cuerpos de Lewy. A nivel neuropatológico se habla de que esta demencia está a medio camino entre la enfermedad de Alzheimer y la enfermedad de Parkinson, ya que el cerebro también presenta placas amiloides y déficit de acetilcolina. Qué lo causa Aunque su origen es desconocido aún, este tipo de demencia se caracteriza por la presencia de cuerpos de Lewy en el cerebro afectado. Los cuerpos de Lewy son estructuras proteicas anormales, con forma redondeada y lisa, que se acumulan en la corteza cerebral, en el cerebro y en el tronco cerebral. Los cuerpos de Lewy son producidos por depósitos anormales de una proteína llamada alfa-sinucleína. En un cerebro sano, esta proteína tiene funciones importantes, sobre todo en la comunicación entre las neuronas, llamada sinapsis. Sin embargo, en la DCLW la alfa-sinucleína, produce grumos en las neuronas que reducen su efectividad y provoca finalmente la muerte de las células. De dónde viene el nombre La Demencia con Cuerpos de Lewy fue descrita por primera vez por el Doctor Friedrich Heinrich Lewy en 1912, cuando descubrió bajo su microscopio los depósitos anormales de la proteína alfa-sinucláina, que se denominan en honor a su descubridor, cuerpos de Lewy. El Dr. Lewy fue un contemporáneo de Alois Alzheimer, el descubridor de la demencia tipo Alzheimer. El primer autor que publicó un estudio pormenorizado utilizando la terminología actual de DCLW fue el japonés Kenji Kosaka, en 1996 – Diferencias entre enfermedad de Parkinson y demencia con cuerpos de Lewy Los cuerpos de Lewy no son exclusivos de la DCLW, también se encuentran en la enfermedad de Parkinson. Sin embargo, en la primera se localizan en la corteza y en el tronco cerebral, y en la segunda, en la sustancia negra y en otros núcleos del tronco cerebral. Se sospecha de DCLW cuando se desarrolla casi simultáneamente con las características parkinsonianas, sí existen además: fluctuaciones en la cognición, pérdida de atención, sueños vívidos, síntomas psiquiátricos, como alucinaciones visuales e ideas delirantes, y disfunción autonómica. Una persona con la enfermedad de Parkinson también puede desarrollar demencia, y en este caso, para diferenciar esta demencia a la DCLW, se dice que la demencia asociada al Parkinson comienza a desarrollarse años después de las características parkinsonianas. 1. ¿Qué es la Demencia con Cuerpos de Lewy?
Datos de incidencia
Definición
Diferencias con otras demencias
Algunos factores que pueden aumentar el riesgo de desarrollar Demencia con Cuerpos de Lewy son: No existe evidencia científica suficiente sobre otros factores de riesgos relacionados con el estilo de vida para la DCLW. Signos Uno de los signos más significativos es la dificultad para realizar tareas cotidianas que antes resultaban fáciles. La persona afectada por DCLW además presentará disminución progresiva de las capacidades mentales, con déficit grave de atención y alteraciones en la función ejecutiva. Las alteraciones en la memoria no son evidentes al inicio de la enfermedad, sin embargo si lo son las alteraciones en el pensamiento, el movimiento, la conducta y el estado de ánimo. Síntomas Cada persona experimenta la enfermedad de forma diferente, por lo que es posible que los síntomas, así como la gravedad de los mismos, varíen de unas personas a otras. Son significativos en este tipo de demencia, los cambios en la cognición, el movimiento, el sueño y el comportamiento. A continuación se establece una clasificación de los síntomas más frecuentes en la DCLW: Síntomas cognitivos Síntomas motores parkisonianos En algunas personas pueden presentarse años posteriores al inicio de la enfermedad y en otras, desde etapas más tempranas de forma más leve, por lo que pueden pasar desapercibidos. Además, en un mismo día, la intensidad de los síntomas puede variar, de forma que un día pueden estar muy presentes, y al otro parecer imperceptibles. Los más frecuentes son: Trastornos del sueño Síntomas psicóticos Síntomas del comportamiento y del estado de ánimo Mala regulación de las funciones corporales La parte del sistema nervioso que controla las funciones automáticas se denomina sistema nervioso autónomo. La Demencia de cuerpos de Lewy puede afectar a la capacidad del sistema nervioso autónomo para controlar la presión arterial, la frecuencia cardíaca, la sudoración y la digestión, por ejemplo. La persona puede experimentar: Otros Diagnóstico El diagnóstico de esta enfermedad resulta complejo, especialmente en las fases iniciales, cuando los síntomas experimentados pueden estar presentes también en otros tipos de demencias, lo que dificulta la correcta identificación de los mismos por parte del propio/a paciente y de sus familiares. Según el Manual Diagnóstico y Estadístico de los Trastornos Mentales DSM-V, la Demencia con Cuerpos de Lewy se diagnostica cuando cumple los criterios de un Trastorno Neurocognitivo mayor o leve -para saber más diríjase al apartado Información General, Qué es la demencia, Definición actual y saber algo más-: Las características diagnósticas esenciales y sugestivas para encuadrar a la DCLW en un Trastorno Neurocognitivo mayor o leve son: Hasta el momento, ninguna prueba de forma aislada es suficiente para diagnosticar este tipo de demencia. El diagnóstico se basa en los síntomas experimentados y en el descarte de otras afecciones. Las pruebas diagnósticas que se podrían realizar son: Tratamiento Al igual que sucede con otros tipos de demencias, por el momento la DCLW no tiene cura, es decir, no hay un medicamento que la elimine o la frene. El tratamiento consiste en todos los casos en la reducción de los síntomas presentes en cada persona para aumentar su calidad de vida. Tras el diagnóstico de la DCLW, cuando se establece un tratamiento, hay que tener en cuenta varios factores: A continuación se establece por agrupación de síntomas, el tratamiento posible: Tratamiento para síntomas cognitivos Tratamiento para síntomas neurosiquiátricos Tratamiento para los problemas de sueño Tratamiento para síntomas motores Tratamiento para los trastornos autonómicos 2. ¿A quién afecta la Demencia con Cuerpos de Lewy?
Factores de riesgos
Signos y síntomas
Diagnóstico y tratamiento
a. Cognición fluctuante con variaciones pronunciadas de la atención y el estado de alerta.
b. Alucinaciones visuales recurrentes bien informadas y detalladas.
c. Características espontáneas de parkinsonismo, con inicio posterior a la evolución del declive cognitivo.
a. Cumple el criterio de trastorno del comportamiento del sueño REM.
b. Sensibilidad neuroléptica grave.
La DCLW tiene una evolución con empeoramiento progresivo. Es decir, a su inicio comienza despacio y los síntomas van empeorando con el tiempo. La rapidez con la que puede progresar la enfermedad es diferente en cada persona, ya que va a depender de factores como el estado de salud general, la edad y los síntomas que se desarrollen en cada caso. En la evolución de la enfermedad se establece un promedio de entre 5 y 7 años desde el diagnóstico hasta el fallecimiento de la persona. Existe cierta dificultad para establecer las fases por las que pasa una persona con DCLW, debido a que existen pocas investigaciones al respecto y porque la enfermedad avanza de forma diferente en cada caso, presentándose síntomas distintos y de intensidad diversa. A continuación se establece a nivel general el paso de la enfermedad por tres etapas diferenciadas: Etapa temprana La primera etapa de la DCLW generalmente se produce sin que haya sido diagnosticada la enfermedad y los síntomas pueden ser leves, lo que no presenta alteración en el desarrollo normal de la vida de la persona afectada. En esta fase los síntomas pueden solaparse con los que aparecen en otra enfermedades, como el Alzheimer o el Parkinson. Etapa media A medida que avanza la enfermedad, las personas afectadas requieren cada vez más ayuda de terceras personas debido a la disminución de las habilidades de pensamiento y las dificultades en el movimiento. En este momento los síntomas experimentados se agravan y la enfermedad comienza a desarrollarse más rápidamente. Etapa tardía En la última etapa, la enfermedad está muy avanzada y las personas afectadas por DCLW pueden depender completamente de otras personas para recibir asistencia y atención. Se vuelven dependientes y no pueden desarrollar por sí mismos/as las actividades de la vida diaria. Las personas cuidadoras profesionales y los/as familiares de personas con Demencia con Cuerpos de Lewy son un pilar esencial para el mantenimiento de la calidad de vida de la persona afectada. A continuación, se proponen una serie de actuaciones que se pueden desarrollar para hacer el día a día, de la persona afectada y de la familia, más fácil de gestionar: 3. Evolución y Cuidados en la Demencia con Cuerpos de Lewy
Etapas
Cuidados
La dignidad es un derecho que viene recogido en el artículo 10 de la Constitución Española, definido como: «La dignidad de la persona, los derechos inviolables que le son inherentes, el libre desarrollo de la personalidad, el respeto a la ley y a los derechos de los demás son fundamento del orden político y de la paz social». Siendo titular de derechos y obligaciones, se conservan independientemente de la edad, su estado de salud o cualquier otra circunstancia; a esto se denomina CAPACIDAD JURÍDICA. Es decir que toma sus propias decisiones con conciencia, inteligencia y voluntad. Otro aspecto en el que la dignidad sienta las bases es la PREVENCIÓN DEL MALTRATO, especialmente entre las personas vulnerables porque tienen limitadas sus capacidades de defensa. Entre ellas, se destacan las personas con demencia, gran parte representadas por personas mayores. Según la OMS el maltrato a las personas mayores se refiere a los actos que causan daños o sufrimiento a una persona de edad avanzada, que se produce en una relación basada en la confianza y que proviene de aquellas personas que deberían asumir el rol de cuidadores. Los tipos más frecuentes de maltrato son: Entre los factores de riesgo pueden incrementar la posibilidad de que una persona con demencia sufra malos tratos se destacan: – Individuales: con respecto a la víctima, mala salud física y mental; con respecto el agresor los trastornos mentales y el abuso de alcohol así como de otras sustancias. También destaca el sexo de la víctima; debido a la feminización de la vejez, ser mujer es un factor de riesgo. – Relacionales: compartir viviendas es un factor importante a tener en cuenta. Está por determinar si son los cónyuges o los hijos adultos de las personas mayores quienes más probabilidades tienen de perpetrar los malos tratos. Si hay dependencia económica, el riesgo aumenta, así como en el caso de relaciones familiares disfuncionales. – Comunitarios: el aislamiento social y la falta de apoyo. – Socioculturales: destacan los estereotipos basados en la edad que reflejan a las personas mayores como frágiles débiles y dependientes. También el debilitamiento de los vínculos familiares, la migración de parejas jóvenes que dejan a los padres ancianos solos, la falta de fondos para el cuidado y otros. Existen barreras que dificultan la detección del maltrato, como son las más siguientes: La sociedad en general, y especialmente las personas que están en contacto con las posibles víctimas de maltrato, tienen que estar alerta de las situaciones de riesgo para dar voz cuando la persona presenta limitaciones. Para ello la sensibilización e información es fundamental, así como la formación entre las personas cuidadoras formales e informales, ya que las situaciones de maltrato producidas por familiares -como negligencia ante situaciones de estrés o cansancio al enfrentarse ante crecientes demandas de cuidados-, pueden ser evitables. Una persona con diagnóstico de enfermedad neurodegenerativa, llegará el momento en que necesitará del apoyo de otras personas para decidir sobre su propia vida porque tendrá dificultades para manejarse en el día a día. ¿Qué ocurre cuando la persona tiene dificultad en su conciencia, inteligencia o voluntad? Sigue manteniendo su capacidad jurídica. La normativa española garantiza este derecho a través de la provisión de un sistema de apoyos para dar respuesta a las demandas y necesidades de la persona, con el objetivo de que siga siendo autónoma y tome sus propias decisiones el mayor tiempo posible. Para ello, se han determinado unas MEDIDAS DE APOYO que le permitirán el desarrollo pleno de su personalidad, inspiradas en el respeto de su dignidad. El sistema de apoyos engloba las siguientes actuaciones: Cuando el apoyo fuese representativo por la imposibilidad de que la persona tome decisiones, las figuras informales y/o formales completarán su capacidad jurídica. Para ello necesitan una autorización judicial previa. Las FIGURAS DE APOYO podrán ser: Para más información apartado Discapacidad y Sistema de Apoyos. Las personas que presten apoyo deberán actuar atendiendo a la voluntad, deseos y preferencias de la persona. Igualmente procurarán que la persona con discapacidad pueda desarrollar su propio proceso de toma de decisiones, informándola, ayudándola en su comprensión y razonamiento y facilitando que pueda expresar sus preferencias. Asimismo, fomentarán que la persona con discapacidad pueda ejercer su capacidad jurídica con menos apoyo en el futuro. En caso de la Curatela, el CURADOR completará el apoyo a la persona estando obligado a: Cuando el curador, ejerza FUNCIONES DE REPRESENTACIÓN, necesitará autorización judicial para los actos que determine la resolución y, en todo caso, para los siguientes: hacer inventario del patrimonio de la persona en cuyo favor se ha establecido el apoyo dentro del plazo de sesenta días, a contar desde aquel en que hubiese tomado posesión de su cargo. El inventario se formará ante el letrado de la Administración de Justicia, con citación de las personas que estime conveniente. El letrado de la Administración de Justicia podrá prorrogar el plazo previsto en el párrafo primero si concurriere causa para ello. Para más información apartado Discapacidad y sistema de apoyos. 4. Dignidad, Derechos y Obligaciones
Dignidad
Derechos
Obligaciones
Contar con apoyos en forma de prestaciones o servicios, es fundamental tanto para la propia persona con demencia como para las personas cuidadoras. Y derecho garantizado públicamente, si la persona con demencia tiene reconocida la situación de dependencia. Para saber cómo solicitar el reconocimiento de dependencia, entra en el Portal Ley de Dependencia de Solidaridad Intergeneracional, donde podrás responder todas tu dudas sobre cuáles son los requisitos para solicitar el reconocimiento de dependencia, cómo se solicita, quién valora, cuáles son los grados, cuánto tardar en resolver, entre otras. Teniendo reconocida la situación de dependencia, según la resolución, la persona pude tener derecho a las siguientes PRESTACIONES: Las tres prestaciones tienen el mismo objetivo, facilitar la existencia autónoma en el medio habitual de las personas dependientes a la vez que proporcionarles un trato digno en todos los ámbitos de su vida personal, familiar y social, facilitando su incorporación activa en la vida de la comunidad. Siendo prioritarios los servicios a las prestaciones económicas en el reconocimiento de la situación de dependencia, la Ley 39/2006 de 14 de diciembre contempla el siguiente CATÁLOGO DE SERVICIOS a los cuales la persona se podrá acoger si así viene especificado en su Programa Individual de Atención: Si la persona tiene reconocida dependencia, en su resolución vendrá especificado su Programa Individual de Atención (PAI), y en él se recogen las prestaciones y servicios que le corresponden. Si quieres conocer qué servicios existen en tu localidad a los que te puedes acoger en función de tu PAI, Solidaridad Intergeneracional te ofrece un BUSCADOR DE SERVICIOS, con información oficial y actualizada. Documentos Guías Videos 5. Recursos y Servicios
Prestaciones y Servicios
Documentos y Recursos Audiovisuales
Entidades específicas de ayuda y apoyo a las personas con demencias con cuerpos de Lewy y sus familiares. Localizadas en España: Localizadas en otros países: En el año 2022 se creó la primera y única asociación que existe por el momento para la atención específica de la demencia con cuerpos de Lewy, sin embargo, muchas de las asociaciones existentes de Alzheimer recogen también la atención a otras demencias, por lo que pueden ser utilizadas por personas con demencia con cuerpos de Lewy y sus familiares. Ejemplos de entidades que acogen otras demencias y la atención a familiares: Si quiere información sobre un municipio en concreto, puede utiliza el Buscador de Asociaciones de Alzheimer de Solidaridad Intergeneracional. En el primer trimestre de 2024 nace la segunda asociación española sobre demencia con cuerpos de Lewy, en este caso más focalizada en la investigación, aunque también ofrecen atención a las personas afectadas y sus familias. 6. Sistemas de Apoyos
No se existe un registro oficial unificado que recoja los casos de personas afectadas por demencia en España. Sin embargo, entre las estimaciones oficiales encontramos que la demencia vascular supone un 15%-20% del total de las demencias, colocándose junto a la demencia por Cuerpos de Lewy en la segunda causa de demencia, después de la enfermedad de Alzheimer. En qué consiste La demencia vascular es categorizada como demencia global y demencia secundaria. Se le etiqueta como demencia global porque la lesión producida afecta a varias zonas del cerebro a la vez, especialmente a las zonas corticales y subcorticales. El término demencia secundaria le viene porque se produce como causa de otra lesión o patología, en este caso una enfermedad cerebro-vascular. Se caracteriza por deterioro cognitivo irregular dependiendo de la zona afectada, con inicio brusco y recuperación parcial como en escalones, manteniendo unas funciones muy alteradas y otras intactas. Generalmente empeora conforme pasa el tiempo. Qué lo causa La demencia vascular, a diferencia de otros tipos de demencia, tiene un origen conocido. Es causada por diferentes afecciones que dañan los vasos sanguíneos del cerebro, interrumpiendo el flujo de sangre y el suministro de oxígeno del cerebro. Las afecciones que pueden producir demencia vascular son: Diferencias entre la demencia vascular y la enfermedad de Alzheimer Puede resultar difícil diferenciar estas demencias debido a que muchos de los síntomas están presentes en ambas, sin embargo, el origen de cada una de ellas es distinto. La demencia vascular es producida por un daño vascular, mientras que la principal causa del Alzheimer es la acumulación de proteínas en el cerebro. Otra diferencia, es la forma en la que la demencia progresa. El Alzheimer se desarrolla de forma más lenta y progresiva, mientras que la demencia vascular tiene un inicio brusco condicionado por una afección cerebro-vascular y puede haber estabilización o periodos de recuperación parcial, por lo que su progresión puede darse de manera escalonada. Aunque algunos síntomas son similares en ambas demencias, se puede establecer diferencias. En la demencia vascular la pérdida de memoria suele producir más tarde que en el Alzheimer, sin embargo, hay otros síntomas que se producen más rápido, como: dificultad en la planificación, en la resolución de problemas, en el manejo de tareas complejas, en el uso del sentido común y en la iniciación de acciones. En algunos casos, ambas demencias pueden coexistir en la misma persona, lo que se conoce como demencia mixta. – – *Dependiendo de la zona afectada el estado cognitivo varía. 1. ¿Qué es la Demencia Vascular?
Datos de incidencia
Definición
Diferencias con otras demencias
Entre los factores de riesgo de desarrollar demencia vascular se encuentran: Además, los factores que aumentan el riesgo de sufrir una enfermedad cardíaca y un accidente cerebro-vascular, también aumentan el riesgo de sufrir demencia vascular: Controlar estos factores de riesgo puede ayudar a disminuir la probabilidad de padecer demencia vascular, por lo que son al mismo tiempo factores de riesgo si se poseen, pero pueden ser factores protectores si se mantienen en los niveles adecuados. Para evitar la progresión de la demencia vascular es fundamental identificar y tratar todos los factores de riesgo cardiovasculares que posee la persona. Signos La demencia vascular provoca cambios en el pensamiento, el comportamiento y la memoria, entre otros. Algunos de los signos que pueden manifestarse en esta demencia y a los que hay que prestar atención para poder detectar la enfermedad de forma precoz, son: Síntomas La demencia vascular puede progresar por pasos o de forma escalonada, a diferencia de otras demencias que progresan de forma continua. De esta forma, los síntomas pueden empeorar de forma repentina y posteriormente estabilizarse un poco, para más adelante volver a empeorar si se produce otro accidente cerebro-vascular. Dependiendo del área del cerebro afectada por la afección cerebro-vascular y la extensión del daño, la persona experimentará unos síntomas u otros. En ocasiones, algunos aspectos de la función mental no se ven afectados, por lo que la persona puede ser consciente de la pérdida de función cognitiva, lo que puede provocar mayores niveles de depresión que en otras demencias. Entre los síntomas que puede experimentar una persona con demencia vascular, se encuentran: Síntomas cognitivos: Síntomas conductuales: Síntomas motores: Diagnóstico Según el Manual Diagnóstico y Estadístico de los Trastornos Mentales DSM-V, la demencia vascular se diagnostica cuando cumple los criterios de un Trastorno Neurocognitivo mayor o leve. Para saber más acudir a la sección Información General, Qué es la demencia, Definición actual y saber algo más: El diagnóstico de la demencia vascular requiere realizar una entrevista clínica, una exploración neurológica y una valoración cognitiva detallada: Tratamiento Actualmente no existe un tratamiento capaz de revertir o curar la demencia vascular. El tratamiento, en este caso, se centra en el control de las enfermedades cardiovasculares y los factores de riesgo que contribuyen a la aparición de la demencia, tanto para prevenir la enfermedad, como su agravamiento. Para ello, se utilizan medicamentos que controlan enfermedades que afectan al corazón y a los vasos sanguíneos, como: Además del uso de medicamentos, los/as expertos/as recomienda un cambio en el estilo de vida para prevenir los accidentes cerebro-vasculares y evitar así la aparición de demencia. Para controlar los síntomas cognitivos, como sucede en el caso de la enfermedad de Alzheimer, se utilizan los fármacos conocidos como inhibidores de la acetilcolinesterasa. También se pueden utilizar otro tipo de fármacos para controlar los síntomas conductuales, como los antidepresivos. 2. ¿A quién afecta la Demencia Vascular?
Factores de riesgos
Signos y síntomas
Diagnóstico y tratamiento
– Los criterios clínicos se respaldan con evidencias de diagnóstico por imagen neurológica, donde aparece una lesión significativa atribuida a una enfermedad cerebro-vascular.
– Se presenta una relación temporal entre el síndrome neurocognitivo y uno o más episodios cerebro-vasculares documentados.
– Existen evidencias de enfermedad cerebro-vascular, tanto clínicas como genéticas.
Es importante recabar información del paciente sobre la existencia de factores de riesgo vascular y/o enfermedad vascular.
Si tu historia clínica no contiene valores recientes sobre indicadores claves de la salud del corazón y de los vasos sanguíneos, el personal médico comprobará a través de una analítica y otras mediciones, los siguientes valores: presión arterial, colesterol y azúcar en sangre.
También podrá solicitar pruebas para descartar otras causas posibles de pérdida de memoria y desorientación, como: trastornos tiroideos y deficiencias de vitaminas.
Se realizan pruebas de imagen cerebral, como una tomografía axial computarizada (TAC) o una resonancia magnética cerebral.
En caso de duda con otras demencias está indicado el uso de biomarcadores en líquido cefalorraquídeo.
En el examen neurológico también es posible que el/la médico/a examine la salud neurológica a través del control de los reflejos, el tono y fuerza muscular, el sentido del tacto y la vista, la coordinación y el equilibrio.
Se realizan una seria de pruebas neuropsicológicas para evaluar la capacidad de la persona para: hablar, escribir y entender el idioma; trabajar con números; aprender y recordar información; elaborar un plan de acción y resolver un problema; responder de forma efectiva a situaciones hipotéticas, etc.
En todos los tipos de demencias es difícil establecer unas fases o etapas que la definan, ya que los síntomas son experimentados de forma diferente por cada persona. En el caso de la demencia vascular, es aún más difícil, ya que se producen episodios bruscos y pequeñas recuperaciones antes de producirse nuevos episodios, que según la parte del cerebro afectada y la gravedad del daño, provocarán unos síntomas u otros y además la evolución será variable. En la demencia vascular el curso de los síntomas suele ser más escalonado y fluctuante que en otros tipos de demencias. Sin embargo, en algunas ocasiones la evolución puede desarrollarse de forma más sutil y progresiva como consecuencia de la acumulación de pequeños infartos repetidos. Por lo general, la demencia vascular empeora con el tiempo. Esto puede suceder en pasos repentinos, con períodos intermedios en los que los síntomas no cambian mucho. Por ello, en este caso utilizamos la Escala Reisberg para definir la clasificación relativa a las fases de la demencia, como se describe en la Escala Global de Deterioro para la Evaluación de la Demencia Primaria Degenerativa (GDS), que distingue 7 fases en función del agravamiento de los síntomas: Las personas cuidadoras y la familia de personas afectadas con la demencia vascular, son un pilar esencial para el mantenimiento de la calidad de vida de la persona enferma. A continuación, se proponen una serie de actuaciones que se pueden desarrollar para hacer el día a día de la persona afectada y de la familia más fácil de gestionar: 3. Evolución y Cuidados en la Demencia Vascular
Etapas
Cuidados
La dignidad es un derecho que viene recogido en el artículo 10 de la Constitución Española, definido como: «La dignidad de la persona, los derechos inviolables que le son inherentes, el libre desarrollo de la personalidad, el respeto a la ley y a los derechos de los demás son fundamento del orden político y de la paz social». Siendo titular de derechos y obligaciones, se conservan independientemente de la edad, su estado de salud o cualquier otra circunstancia; a esto se denomina CAPACIDAD JURÍDICA. Es decir que toma sus propias decisiones con conciencia, inteligencia y voluntad. Otro aspecto en el que la dignidad sienta las bases es la PREVENCIÓN DEL MALTRATO, especialmente entre las personas vulnerables porque tienen limitadas sus capacidades de defensa. Entre ellas, se destacan las personas con demencia, gran parte representadas por personas mayores. Según la OMS el maltrato a las personas mayores se refiere a los actos que causan daños o sufrimiento a una persona de edad avanzada, que se produce en una relación basada en la confianza y que proviene de aquellas personas que deberían asumir el rol de cuidadores. Los tipos más frecuentes de maltrato son: Entre los factores de riesgo pueden incrementar la posibilidad de que una persona con demencia sufra malos tratos se destacan: – Individuales: con respecto a la víctima, mala salud física y mental; con respecto el agresor los trastornos mentales y el abuso de alcohol así como de otras sustancias. También destaca el sexo de la víctima; debido a la feminización de la vejez, ser mujer es un factor de riesgo. – Relacionales: compartir viviendas es un factor importante a tener en cuenta. Está por determinar si son los cónyuges o los hijos adultos de las personas mayores quienes más probabilidades tienen de perpetrar los malos tratos. Si hay dependencia económica, el riesgo aumenta, así como en el caso de relaciones familiares disfuncionales. – Comunitarios: el aislamiento social y la falta de apoyo. – Socioculturales: destacan los estereotipos basados en la edad que reflejan a las personas mayores como frágiles débiles y dependientes. También el debilitamiento de los vínculos familiares, la migración de parejas jóvenes que dejan a los padres ancianos solos, la falta de fondos para el cuidado y otros. Existen barreras que dificultan la detección del maltrato, como son las más siguientes: La sociedad en general, y especialmente las personas que están en contacto con las posibles víctimas de maltrato, tienen que estar alerta de las situaciones de riesgo para dar voz cuando la persona presenta limitaciones. Para ello la sensibilización e información es fundamental, así como la formación entre las personas cuidadoras formales e informales, ya que las situaciones de maltrato producidas por familiares -como negligencia ante situaciones de estrés o cansancio al enfrentarse ante crecientes demandas de cuidados-, pueden ser evitables. Una persona con diagnóstico de enfermedad neurodegenerativa, llegará el momento en que necesitará del apoyo de otras personas para decidir sobre su propia vida porque tendrá dificultades para manejarse en el día a día. ¿Qué ocurre cuando la persona tiene dificultad en su conciencia, inteligencia o voluntad? Sigue manteniendo su capacidad jurídica. La normativa española garantiza este derecho a través de la provisión de un sistema de apoyos para dar respuesta a las demandas y necesidades de la persona, con el objetivo de que siga siendo autónoma y tome sus propias decisiones el mayor tiempo posible. Para ello, se han determinado unas MEDIDAS DE APOYO que le permitirán el desarrollo pleno de su personalidad, inspiradas en el respeto de su dignidad. El sistema de apoyos engloba las siguientes actuaciones: Cuando el apoyo fuese representativo por la imposibilidad de que la persona tome decisiones, las figuras informales y/o formales completarán su capacidad jurídica. Para ello necesitan una autorización judicial previa. Las FIGURAS DE APOYO podrán ser: Para más información apartado Discapacidad y Sistema de Apoyos. Las personas que presten apoyo deberán actuar atendiendo a la voluntad, deseos y preferencias de la persona. Igualmente procurarán que la persona con discapacidad pueda desarrollar su propio proceso de toma de decisiones, informándola, ayudándola en su comprensión y razonamiento y facilitando que pueda expresar sus preferencias. Asimismo, fomentarán que la persona con discapacidad pueda ejercer su capacidad jurídica con menos apoyo en el futuro. En caso de la Curatela, el CURADOR completará el apoyo a la persona estando obligado a: Cuando el curador, ejerza FUNCIONES DE REPRESENTACIÓN, necesitará autorización judicial para los actos que determine la resolución y, en todo caso, para los siguientes: hacer inventario del patrimonio de la persona en cuyo favor se ha establecido el apoyo dentro del plazo de sesenta días, a contar desde aquel en que hubiese tomado posesión de su cargo. El inventario se formará ante el letrado de la Administración de Justicia, con citación de las personas que estime conveniente. El letrado de la Administración de Justicia podrá prorrogar el plazo previsto en el párrafo primero si concurriere causa para ello. Para más información apartado Discapacidad y sistema de apoyos. 4. Dignidad, Derechos y Obligaciones
Dignidad
Derechos
Obligaciones
Contar con apoyos en forma de prestaciones o servicios, es fundamental tanto para la propia persona con demencia como para las personas cuidadoras. Y derecho garantizado públicamente, si la persona con demencia tiene reconocida la situación de dependencia. Para saber cómo solicitar el reconocimiento de dependencia, entra en el Portal Ley de Dependencia de Solidaridad Intergeneracional, donde podrás responder todas tu dudas sobre cuáles son los requisitos para solicitar el reconocimiento de dependencia, cómo se solicita, quién valora, cuáles son los grados, cuánto tardar en resolver, entre otras. Teniendo reconocida la situación de dependencia, según la resolución, la persona pude tener derecho a las siguientes PRESTACIONES: Las tres prestaciones tienen el mismo objetivo, facilitar la existencia autónoma en el medio habitual de las personas dependientes a la vez que proporcionarles un trato digno en todos los ámbitos de su vida personal, familiar y social, facilitando su incorporación activa en la vida de la comunidad. Siendo prioritarios los servicios a las prestaciones económicas en el reconocimiento de la situación de dependencia, la Ley 39/2006 de 14 de diciembre contempla el siguiente CATÁLOGO DE SERVICIOS a los cuales la persona se podrá acoger si así viene especificado en su Programa Individual de Atención: Si la persona tiene reconocida dependencia, en su resolución vendrá especificado su Programa Individual de Atención (PAI), y en él se recogen las prestaciones y servicios que le corresponden. Si quieres conocer qué servicios existen en tu localidad a los que te puedes acoger en función de tu PAI, Solidaridad Intergeneracional te ofrece un BUSCADOR DE SERVICIOS, con información oficial y actualizada. Documentos Guías Videos 5. Recursos y Servicios
Prestaciones y Servicios
Documentos y Recursos Audiovisuales
Las asociaciones y entidades que trabajan con la demencia tipo Alzheimer, también atienden a personas y familiares que están experimentando otras demencias, por lo que las personas afectadas por demencia vascular y sus familias pueden acudir a ellas para recibir atención y apoyo. En el apartado Alzheimer, Sistemas de Apoyo se puede acceder a un listado de algunas de estas entidades. Si quiere información sobre un municipio en concreto, puede utilizar el Buscador de Asociaciones de Alzheimer de Solidaridad Intergeneracional. Además de las asociaciones de Alzheimer y otras demencias, también pueden ser útiles las entidades que trabajan con las afecciones cerebro-vasculares que pueden causar demencia vascular, como por ejemplo: Federaciones Fundaciones Asociaciones Si quiere información sobre un municipio en concreto, puede utilizar el Buscador de Asociaciones de Daño Cerebral de Solidaridad Intergeneracional. Otros recursos web 6. Sistemas de Apoyos